Атопический дерматит мокнущие раны чем лечить. Атопический дерматит у детей и взрослых. Заболевания пищеварительной системы
Мокнущий дерматит – это кожное заболевание, при котором на теле образуются жидкостные или гнойные язвы. Покровы трескаются и выделяют сукровицу. Болезнь возникает в любом возрасте в силу влияния внешних и внутренних факторов.
Причины мокнущего дерматита
Основным фактором, способствующим развитию дерматоза, является дисфункциональность пищеварительной системы. Помимо больного желудка виновниками патологии становятся почки, кишечник, печень, поджелудочная железа. Неправильная работа органов тормозит процесс полноценного усвоения пищи. Белкам, жирам и углеводам не удается распасться на более простые соединения, поэтому они накапливаются и негативно влияют на кожу и внутренности.
Фото кожных проявлений атопического или аллергического дерматита
В результате они остаются внутри тела и могут даже повредить функцию какого-либо другого органа. Кроме того, применение химических препаратов дополнительно способствует ухудшению состояния здоровья пациента, так как они блокируют целый ряд естественных процессов в организме и ослабляют иммунитет.
Правильный подход заключается в том, чтобы выявить реальные проблемы в глубине и действовать комплексно для решения, используя силы самовосстановления тела. Соли Шуслера возвращают баланс минералов в организме, что является решающим для его нормального функционирования. Терапия позволяет им уменьшить воспаление и уменьшить неприятные симптомы, чтобы ускорить процесс заживления, предотвратить рецидивы и сбалансировать иммунную систему, чтобы держать под контролем аллергии. Принимая по 2-3 таблетки каждой соли в течение длительного периода времени.
Отравление токсическими веществами как причина мокнущего дерматита заключается в воздействии химикатов на кожные ткани.
От болезни страдает население, занятое в химическом производстве. В домашних условиях очаги мокнутия могут появляться вследствие контактов с бытовыми химикатами. Их компоненты проникают вглубь дермы, а ее наружная часть краснеет и отекает.
Понятие о кожном барьере
Может принять, путем всасывания или растворенные в воде, а младенец - в виде расплава шламов с небольшим количеством воды и потер на слизистую оболочку полости рта. Другие общие меры по лечению атопического дерматита. Необходимо полное кормление. Минимальные химические добавки в пищевых продуктах и воде. - Без синтетических витаминов, пробиотиков, пищевых добавок. - Необходимо ограничить влияние провоцирующих факторов. пищевая аллергия, аллергены, вдыхаемые воздухом, раздражители кожи, такие как мыло и т.д. среди продуктов, которые провоцируют обострение и хронизацию атопического дерматита, являются: шоколадные продукты, молочные продукты, консервы и т.д.
На третьем месте среди всех причин болезни стоит бактериальная микрофлора. Ее вторжение в организм выражается пузырчатостью всей пораженной ткани. Очаги локализуются в точках соприкосновения тела с механическими раздражителями, в число которых входит синтетическая и шерстяная одежда.
Изучив влияние перечисленных факторов, специалисты подразделили мокнущую разновидность дерматоза на несколько типов:
Атопия, генетически обусловленная аллергическая реакция, классифицируется как болезнь цивилизации. Атопический дерматит - хроническое заболевание, вызванное тяжелой аллергической реакцией, которая включает реакцию иммунной системы на аллерген. Это генетическое состояние. Хотя основной причиной атопического дерматита является аллергическая реакция, когда болезнь развивается, элиминация аллергенов может быть недостаточной для лечения.
Симптомы атопического дерматита
Типичные симптомы атопического дерматита в его мягкой форме включают покраснение, сухость и шелушение кожи. В тяжелых случаях в больших участках кожи наблюдается сильный зуд, отек затронутых частей тела и иногда выцветание от выцветания. Поражения кожи чаще всего появляются на лице, шее, локтях и коленях.
- профессиональный, обусловленный контактами с химическим аллергеном;
- пиококковый, связанный с увеличением бактериальных колоний в организме;
- бытовой, развитие которого объясняется взаимодействием с бытовыми химикатами;
- дерматомикоз, возникающий вследствие активизации разных грибков.
С проявлениями мокнущего дерматита часто сталкиваются люди, склонные к пищевой . Отдельную категорию больных составляют пациенты, подверженные постоянному стрессу.
Поскольку атопический дерматит является генетическим заболеванием, он возникает спонтанно в любом возрасте и может быть самоограничивающим. В раннем возрасте первые симптомы заболевания происходят, тем хуже прогноз болезни в более поздние годы жизни. Лечение никогда не гарантирует рецидив. Люди, которые знают об их генетической нагрузке, должны тщательно заботиться о своем уходе за кожей и избегать контакта с аллергенами.
Это основные факторы, которые должен соблюдаться врачом для установления точного диагноза заболевания. Они встречаются практически у каждого человека с атопическим дерматитом. Первым и наиболее характерным критерием является кожный зуд, который ощущается пациентом в каждый момент дня без значительного возбуждения. Другими критериями являются локализация поражений кожи и симптомов в характерных местах - вокруг запястий, предплечий и лица, а также хронической болезни и ее превращения.
Как проявляется мокнущий дерматит в разном возрасте
В раннем периоде, которым считается возраст до 2-х лет, на коже малыша наблюдается мокнутие и сухость тканей с последующим формированием корочек. Патология затрагивает лицо, разгибательные поверхности конечностей. Изредка очаги расползаются по туловищу.
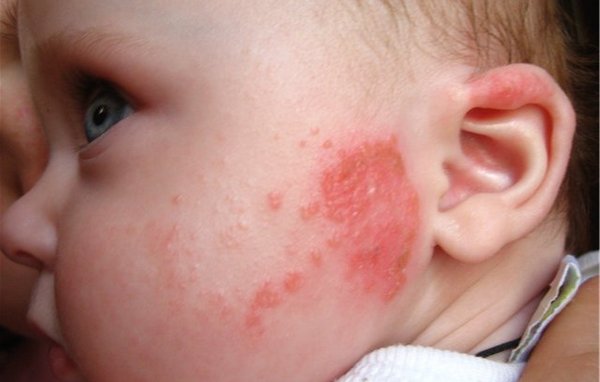
Чтобы найти атопический дерматит, врач должен также иметь информацию из истории подобных склонностей в семье пациента. Если кто-то из его / ее ближайшей семьи страдает от реакции гиперчувствительности, есть хороший шанс, что пациент унаследовал склонность к атопии в генах.
Это некоторые из побочных эффектов, которые приводят к диагнозу атопического дерматита, но они напрямую не затрагивают его. Все реакции, связанные с атопией, указывают на диагноз атопического дерматита. Подобно началу болезни детства - это характерно для этого состояния, поэтому его часто диагностируют педиатры.
С 3-го года жизни и до 12 лет мокнущие дерматозные участки у детей образуются в следующих местах:
Детская кожа отекает и краснеет, на ней появляются папулы и эрозивные участки. Патологические очаги растрескиваются, истекают жидкостью и обрастают корками. Высыпания держатся довольно долго и оставляют темные пятна на теле.
Начиная с подросткового возраста и до совершеннолетия, симптоматика дерматоза внезапно обостряется и также неожиданно исчезает. В периоды острого течения болезни площадь пораженных поверхностей может увеличиваться. После 18 лет патология затрагивает шею, лицо, естественные складки тела и тыльные стороны конечностей.
Лечение атопического дерматита вне обострения
Кожа людей с атопическим дерматитом также характеризуется несколькими другими особенностями. Это, например, белые дермограммы, фаллоцентрический кератоз и так называемая «чешуйчатая рыба». Есть также тенденции усугубить болезнь после высокого эмоционального стресса и после умственных или интеллектуальных усилий.
Лечение атопического дерматита
Атопический дерматит может исчезнуть спонтанно, сохраняться в течение некоторого времени или развиваться больше. Лечение заболевания включает как выравнивание причины, так и лечение симптомов. Причинное лечение. Для предотвращения возникновения и рецидива атопического дерматита наиболее важным фактором является абсолютное избегание контакта с аллергенами. Также рекомендуется избегать контакта с раздражителями, такими как химические вещества в детергентах или цветном мыле.
Для облегчения понимания особенностей рассматриваемой формы дерматоза мы собрали ее клинические проявления в виде фото.
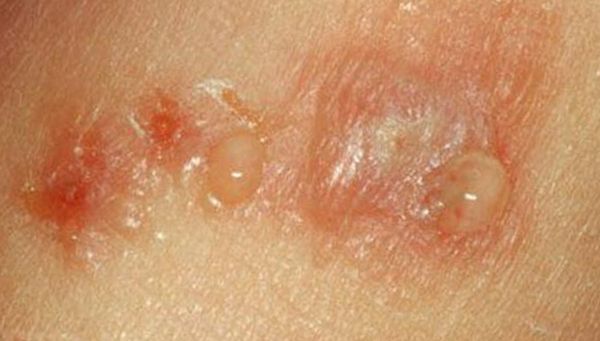
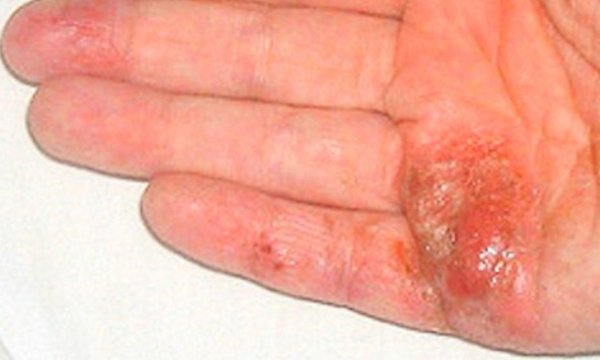
Профилактикой мокнущего дерматита является ведение здорового образа жизни и рациональное питание. Также следует избегать с неизвестными растениями и химическими веществами.
Симптоматическое лечение - основа симптоматического лечения - это надлежащее увлажнение и смазывание кожей. Лучшие функции этой функции - препараты на основе холестерина вазелина, самого валина и мази, содержащие растительные масла и антиоксиданты. Симптоматическое лечение также включает актуальные и системные лекарственные средства. К ним относятся кортикостероиды, используемые локально в виде мазей и устно в периоды обострения. Антигистамины используются для контроля зуда. Врачи также говорят, что положительные эффекты также приводят к фотохимиотерапии и радиации через ультрафиолетовые лучи.
Принципы лечения мокнущего дерматита
Для улучшения состояния воспаленной мокнущей кожи врачи разрабатывают комплексную схему терапии. Она состоит из нескольких пунктов, подлежащих обязательному соблюдению:
- диета;
- местная обработка очагов;
- пероральный прием препаратов;
- контроль окружающей среды;
- гигиена болезненных участков;
- профилактика обострения.
Если мокнущим дерматитом страдает грудничок, матери рекомендуется исключить из рациона куриные, мясные и рыбные бульоны, острые приправы, лук и чеснок. На 30 % рекомендуется сократить потребление сладостей, на 20 % – макаронных изделий, круп и хлеба.
Специалисты по лечению
Борьба с гистаминомГистамин является естественным медиатором воспаления нашего организма, продуцирование которого усиливается при наличии аллергического фактора. Именно гистамин вызывает специфические реакции в виде воспаления во всех реакциях от гиперчувствительности. При лечении атопического дерматита антигистамины используются, когда мы идентифицировали специфический аллергический агент, который вызывает реакции сенсибилизации кожи. Недавно разработанные формулы больше не вызывают побочных эффектов, таких как повышенная сонливость или концентрация внимания, поэтому их можно безопасно использовать. Топические и пероральные стероиды очень эффективны при лечении симптомов атопического дерматита. Они работают точно там, где проявляются симптомы заболевания - они препятствуют симптомам воспаления, позволяют правильной регенерации кожи и помогают ей «прийти к самому себе». Они неоценимы в случае обострения воспалительного процесса после контакта с раздражителем. Важно помнить, что нельзя использовать стероиды в виде мазей в области лица. У стероидов есть все вместе, что они могут вызвать нездоровое накопление кожи или истончение кожи, а кожа лица чувствительна к этим процессам и должна находиться под строгой защитой от стероидов. Иммуносупрессивная терапия Поскольку симптомы атопического дерматита являются следствием аномального иммунного ответа нашего тела, очень хороший метод борьбы с симптомами - снижение иммунитета. Такая терапия для ее эффективности требует по крайней мере нескольких недель продолжительности и должна проводиться под строгим медицинским наблюдением. Очень важно помнить, что нельзя повторять слишком часто терапевтические сеансы со светом. Избыточное излучение вредно в контексте повышенного риска очень серьезного рака кожи - меланомы. В ходе атопического дерматита требуется сотрудничество между врачами разных специальностей для обеспечения адекватной защиты пациента от неблагоприятных последствий заболевания.
У больных старше 1 года и взрослых смысл диеты сводится к исключению потенциальных пищевых . Таковыми являются:
Для улучшения работы пищеварительного тракта рекомендуется кушать кисломолочные продукты, отварной рис, груши и яблоки, не жирное мясо.

Курс атопического дерматита
Поскольку атопический дерматит является довольно распространенным заболеванием, любой врач может столкнуться с ним в ходе своей практики. Читайте, кто сможет сделать правильный диагноз и позаботиться о коже, покрытой воспалительным процессом. Дерматолог Дерматолог обычно является первым специалистом, получившим атопический дерматит. Дерматолога можно достичь без направления, что только облегчает диагностику заболевания. Дерматолог на основе наблюдения и умелого интервью не только подтверждает существование заболевания, но и исключает его. Очень важно обратиться к врачу, когда кожа хорошо видна и выглядит наиболее типичной. Ваш дерматолог может также сообщить вам о препаратах, доступных на рынке, чтобы помочь вам бороться с симптомами заболевания. Он также должен посоветовать о надлежащем уходе и назначать актуальные лекарства и мази для использования в местах, наиболее подверженных риску изменения. Специалист по аллергии. Этот специалист также занимается лечением атопического дерматита. Он фокусируется на происхождении проблемы, т.е. реакции атопии и меньше на ее эффекты, т.е. изменения кожи. Аллерголог должен отметить соответствующие антигистамины или иммунодепрессанты, которые уменьшают тяжесть дерматита, и помогут пациенту выявить, найти и устранить окружающие факторы, которые могут вызвать появление определенных симптомов. Семейный врач. Этот специалист имеет историю контакта с пациентами с различными заболеваниями, включая атопический дерматит. Квалифицированное сотрудничество семейного врача с другими специалистами, занимающееся лечением болезни пациента, является хорошим способом для пациента обеспечить надлежащий уход в процессе лечения этого состояния. Для семейного врача проще всего зарегистрироваться в «Базовом здравоохранении», гарантированном каждому из нас по медицинскому страхованию. Это его обязанность рекомендовать надлежащий уход за атопической кожей, назначать лекарства, которые он или она получает на постоянной основе, и предоставлять консультации атопическому дерматологу для соответствующих терапевтических целей - контроль возникающих симптомов или лечение существующих состояний. обострениями в виде кожных повреждений. Атопический дерматит обычно хронический, но довольно доброкачественный, который может варьироваться в зависимости от факторов, которые вызывают обострение симптомов.
Медикаментозное лечение мокнущего дерматита назначают при отсутствии положительных изменений от корректировки рациона питания и поддержания особых условий в местах постоянного пребывания. Для приема внутрь больным прописывают препараты следующих групп:
- антигистамины;
- седативные;
- пробиотики;
- системные энзимы;
- глюкокортикостероиды;
- иммуномодуляторы;
- мембраностабилизаторы.
Курс лечения анилиновыми красителями и антибиотиками дерматологи разрабатывают при выявлении вторичной инфекции. Комбинированными средствами, угнетающими возбудителя болезни, являются Пимафукорт, Тридерм, Целестодерм.
Ребенок с атопическим дерматитом
Обычно он диагностируется в детстве или подростковом возрасте и может быть неприятным из-за клинических симптомов. Молодой пациент, который отправляется на медицинское свидание с подозрением на атопический дерматит, обычно имеет очень своеобразный вид, который не связан с каким-либо поражением кожи. Ребенок часто чрезмерно стимулируется и расстраивается, что является не только результатом стресса при посещении врача. Сопутствующий кожный зуд настолько раздражает, что ребенок может раздражаться и сердиться.
В качестве наружного лечения взрослым предлагают примочки с растворами Фурацилина, Риванола, борной кислоты, нитрата серебра. Добившись сухости очагов, терапию меняют на кремы и мази (Элоком и Адвантан). Для дезинфекции трещин назначают метиленовый синий и фукарциновую жидкость, для заживления глубоких трещин – цинковую мазь.
Из народных средств в лечении мокнущего дерматита свою результативность показывают отвары дубовой коры и ромашковые настои. Их используют для прикладывания аппликаций, которые чередуют с наружным применением Синафлана, Акридерма и Дипросалика.
Отличными подсушивающими свойствами обладает крепкий отвар чистотела. Мелко нарезанное растение с корнями заливают холодной водой из расчета 2 стакана сырья к 1 л жидкости. В закрытом виде средство проваривают полчаса на слабом огне, затем настаивают 3 часа и процеживают. Готовый продукт используют для примочек.
Атопический дерматит – одно из самых распространенных и тяжелых аллергических заболеваний, и самое частое аллергическое поражение кожи. Данные статистики указывают, что распространенность заболеваемости атопическим дерматитом превышает 12% (то есть из 100 человек 12 страдают атопическим дерматитом). Не смотря на огромный шаг вперед, сделанный в этой области за последние годы, лечение атопического дерматита является достаточно сложной проблемой и требует совместной работы врача, больного и членов его семьи.
Атопический дерматит
– хроническое, генетически обусловленное, аллергическое воспаление кожи, характеризующееся типичной клинической картиной (типичными симптомами). Ведущий клинический симптом атопического дерматита, встречающийся во всех возрастных группах – кожный зуд.
Атопический дерматит в подавляющем большинстве впервые проявляется у детей в возрасте от 6 до 12 месяцев. Реже от 1 года до 5 лет. Впервые заболевание, соответствующее симптомам атопического дерматита, было описано в 1844 году.
В настоящее время атопический дерматит может прятаться под названиями экзема, нейродермит. Иногда его ошибочно называют аллергическим дерматитом или диатезом.
Причины атопического дерматита.
Атопический дерматит - это заболевание, развивающееся по механизму гиперчувствительности немедленного типа (IgE-зависимый иммунный ответ). Это один из самых распространенных механизмов развития аллергии. Главной его особенностью является быстрая реакция иммунной системы на поступивший аллерген (от момента поступления аллергена до появления симптомов проходят минуты, реже часы).
Важную роль в развитии атопического дерматита играет отягощенная наследственность, то есть среди ближайших родственников практически всегда можно найти человека с аллергическим заболеванием. Чаще всего, аллергическая настроенность передаётся по материнской линии. Последние исследования указывают, что это полигенное заболевание, то есть за развитие аллергического воспаления отвечают около 20 генов, расположенных на нескольких хромосомах.
Но для того, чтобы аллергическая предрасположенность переросла в аллергическое заболевание, в частности, в атопический дерматит, необходимо воздействие целого ряда внешних факторов. Основные пусковые моменты: токсикозы беременных, особенно развивающиеся на поздних сроках, курение и употребление алкоголя матерью во время беременности, инфекционные болезни у матери во время беременности. Большую роль в развитии аллергических заболеваний у детей играет патология желудочно-кишечного тракта, в частности дисбактериоз кишечника, недостаточная продолжительность или полное отсутствие грудного вскармливания, раннее введение прикорма, введение в рацион продуктов, не соответствующих возрасту, ранее и неадекватное назначение антибиотиков и т.д.
Ряд исследований, проводимых в Европе и США, показал, что атопический дерматит чаще встречается в семьях с более высоким уровнем жизни. Есть несколько теорий, с чем это может быть связано, но к единому мнению пока не пришли.
Среди аллергенов, вызывающих развитие атопического дерматита, наибольшее значение имеют пищевые (аллергия на различные продукты питания). Меньшую клиническую значимость имеют бытовые (различные разновидности клещей домашней пыли, домашняя пыль, библиотечная пыль, перо подушек) и эпидермальные (шерсть и перхоть животных, перья птиц, корм для рыб и т.д.) аллергены. Аллергия на пыльцу растений, как причина атопического дерматита, встречается крайне редко.
Симптомы атопического дерматита с фотографиями
В настоящее время выделены следующие диагностические критерии атопического дерматита :
1) раннее начало заболевания (до двухлетнего возраста),
2) наличие аллергических заболеваний у ближайших родственников,
3) распространенная сухость кожи,
4) локализация кожных высыпаний в области сгибательных поверхностей рук и ног,
5) наличие кожного зуда.
При обнаружении четырех критериев их пяти, диагноз атопического дерматита можно считать практически доказанным.
Симптомы атопического дерматита различаются в зависимости от возраста пациента. Так выделяют три варианта клинического течения атопического дерматита: младенческая форма, детская форма, подростково-взрослая форма.
Младенческая форма атопического дерматита (диатез). Симптомы атопического дерматита у новорожденных и детей грудного возраста.
Младенческая форма атопического дерматита отмечается в возрасте до 2-х лет. На коже ребенка появляются воспалительные элементы по типу красных пятен, локализующиеся преимущественно на лице в области лба и щёк. Такие высыпания на коже в народе называют диатез , хотя на самом деле диатез - это и есть атопический дерматит.
Заболевание характеризуется острым течением, мокнутием, отёчностью, образованием корок. Возможно появление очагов воспаления и в других зонах: в области голеней, ягодиц, волосистой части головы ребенка. Периоды яркого обострения, сопровождающиеся мокнутием, сменяются подострой стадией, для которой характерны папулезные элементы (папула - кожный элемент, возвышающийся над кожей по типу бугорка) на фоне гиперемированной (покрасневшей) кожи.
На фото младенческая форма атопического дерматита
Детская форма атопического дерматита, симптомы.
В период обострения атопического дерматита кожные элементы (красные пятна, папулы) располагаются преимущественно в области кожных складок, на сгибательных поверхностях локтевых и коленных суставов, а также за ушами. Кожа становится сухой, появляется шелушение, лихенизация (на сухой коже располагается четко выраженный, усиленный кожный рисунок). У ребенка появляется, так называемое, «атопическое лицо»: тусклый цвет кожи, повышенная пигментация вокруг глаз, дополнительная кожная складка нижнего века. Вне обострения выраженная сухость кожных покровов. Кожа может трескаться, особенно в области тыльных поверхностей кистей, пальцев.
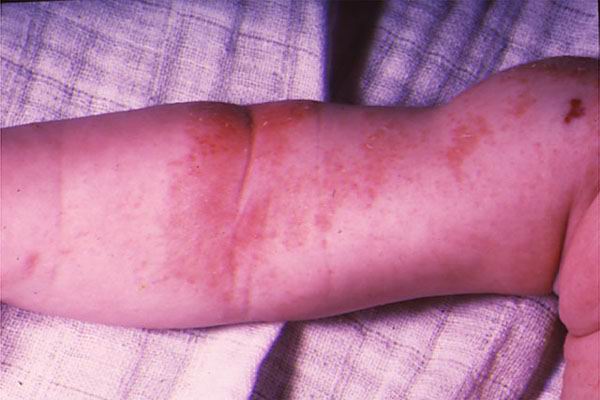
На фото: Атопический дерматит. Детская форма. Пациент 3 года.
Подростково-взрослая форма атопического дерматита, симптомы.
Поражение кожи при атопическом дерматите носит распространенный, постоянный характер. Изменения отмечаются на коже лица, шеи, груди, спине, шеи. Кожа сухая, распространенная лихенизация, следы расчесов. Возможно наличие трещин на кистях и стопах. Обострения атопического дерматита, проявляющиеся покраснением кожи, отмечаются достаточно редко.
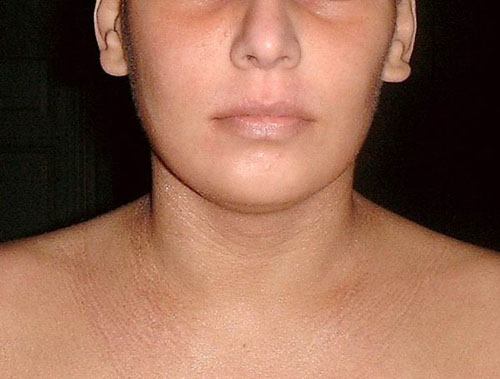
На фото атопический дерматит у подростка 15 лет (сухость кожи, шелушение).
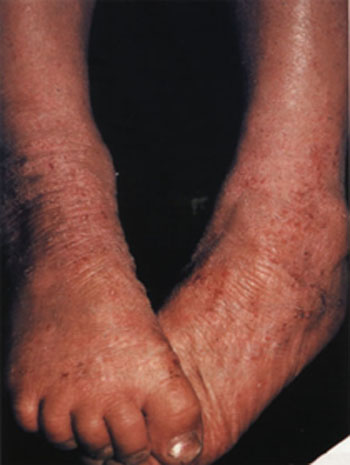
На фото: атопический дерматит. Взрослая форма.
В случае присоединения инфекции возможно появление грибковых поражений, гнойничков, зеленоватых корок.
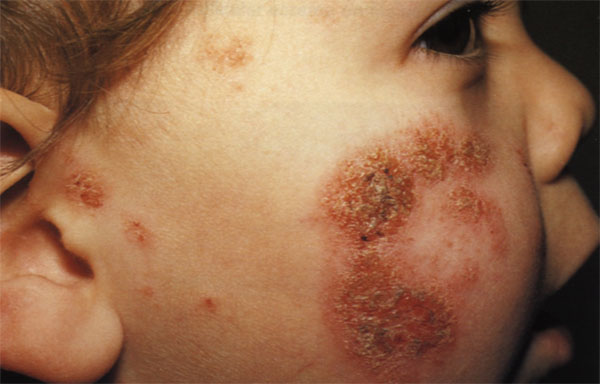
В зависимости от степени тяжести выделяют легкое, среднетяжелое и тяжелое течение атопического дерматита.
Симптомы хронического атопического дерматита
Для людей с атопическим дерматитом характерны утолщение кожи и усиление кожного рисунка, болезненные трещины на коже, особенно на ладонях и подошвах, гиперпигментация век (более темный цвет кожи на веках).
Симптом «зимней стопы» - гиперемия и умеренная инфильтрация подошв, шелушение, трещины.
Симптом Моргана (Денье-Моргана, складки Денье-Моргана) – углубленные морщинки на нижних веках у детей.
Симптом «полированных ногтей» - исчезновение продольной исчерченности и характерный вид ногтя, вследствие постоянного расчеса кожи.
Симптом «меховой шапки» - дистрофия волос затылочной области.
Симптом псевдо Хертога – временное исчезновение волос, сначала в наружной трети, а затем и на других участках бровей у некоторых больных.
Какие анализы придется сдавать при подозрении на атопический дерматит?
Атопический дерматит находится в сфере интересов двух медицинских специальностей: врача аллерголога-иммунолога и дерматолога. Принимая во внимание большую распространенность этой проблемы среди детей, по современным медицинским стандартам, легкие формы атопического дерматита может лечить и педиатр, но лучше все-таки постараться попасть к узкому специалисту.
Диагноз атопического дерматита ставится на основании характерных клинических симптомов и данных, полученных после расспроса пациента или его родителей (если сам пациент еще толком не разговаривает).
Пациент, с впервые поставленным диагнозом атопический дерматит, должен пройти углубленное обследование, которое выявит факторы, провоцирующие обострение заболевания и лежащие в основе его развития.
Если высыпания носят стойкий характер и локализуются строго на определенных участках, то необходима консультация невролога или ортопеда (а лучше обоих), так как возможна сопутствующая патология позвоночника.
При повышенной возбудимости ребенка – обязательна консультация невролога.
Обязательным является проведение аллергического обследования, направленного на выявление тех веществ, которые непосредственно вызывают развитие аллергического заболевания.
Принимая во внимание, что атопический дерматит – заболевание, протекающее с поражением кожи, единственным приемлемым способом диагностики является сдача анализа крови на IgE-специфические (специфические иммуноглобулины Е, вырабатываемые на конкретные аллергены). В первую очередь сдают кровь на пищевые аллергены. У пациентов старше трех лет целесообразно сдать кровь на бытовые и эпидермальные аллергены.
В случае присоединения инфекции проводят посевы отделяемого с очагов воспаления на микрофлору и грибы, а также на чувствительность к антибиотикам.
Иногда проводят биопсию кожи (берут маленький участок кожи на анализ) с целью уточнения характера воспалительного процесса. Но данный метод исследования проводится достаточно редко и только по строгим показаниям, например, если подозревают лимфому кожи.
Если обострения атопического дерматита совпадают по времени или начинаются сразу после простудных заболевания – то целесообразно сдать анализ крови на иммунограмму. Это поможет выявить возможные неполадки с иммунной системой.
В целом, строя программу обследования, доктор должен представлять, что атопический дерматит - не только аллергическое заболевание. В его возникновении могут принимать участие и нервная и эндокринная система. Практически всегда есть неполадки в других органах и системах организма. И если эти провоцирующие и усугубляющие факторы не найти, то перевести ребенка в состояние стойкой и длительной ремиссии (выздоровления) будет крайне сложно. Именно в поиске и устранении причины атопического дерматита и состоит главная задача лечащего врача, а не в назначении только кремов и таблеток для снятия симптомов заболевания.
Лечение атопического дерматита
Лечение атопического дерматита должно назначаться специалистом только после точного установления диагноза. Не следует самостоятельно начинать лечение при возникновении симптомов атопического дерматита. Похожие симптомы могут быть у целого ряда очень серьёзных заболеваний, и неадекватная тактика лечения может явиться угрозой для жизни пациента, в особенности пациента - ребенка. Никогда самостоятельно не увеличиваете длительность курса рекомендованных вам препаратов, даже если они хорошо помогают и справляются с симптомами заболевания, а идти к доктору некогда. Даже у самых безобидных кремов с банальными витаминами есть побочные эффекты, которые могут проявиться при несоблюдении тактики лечения.
Общие принципы лечения атопического дерматита:
- Устранение действия аллергена, гипоаллергенная диета;
- антигистаминные средства (снимают зуд) (эриус,тавегил, супрастин, кетотифен, кларитин, фексадин, лоратодин, телфаст, и др);
- детоксикационные средства (очищение) (энтеросгель, полифепан, активированный уголь, тиосульфат натрия, и др)
- гипосенсибилизирующие (глюконат кальция, тиосульфат натрия);
- кортикостероиды (противовоспалительное действие) (элоком, локоид,целестодерм, акридерм, синафлан, дипросалик, белосалик,и др.);
- антисептики (фукарцин, бриллиантовый зеленый, метиленовый синий и др)
- седативные (успокоительные) (глицин, персен, различные успокоительные сборы трав, валериана, пион, и др);
- ферменты (при нарушении функции поджелудочной железы) (креон, мезим, панкреатин и др);
- антибактериальные средства (при присоединении инфекции) (мази, крема целестодерм с гарамицином, лоринден С, линкомициновая мазь, табл. сумамед, зитролид,доксициклин, эритромицин, заноцин,ровамицин и др);
- эубиотики (при дисбактериозе кишечника) (линекс, пробифор, и др);
- при присоединении и грибкового компонента, и бактериального (наружно: тридерм, акридерм ГК, и др.);
- при присоединении вирусной инфекции (ацикловир, валтрекс, фамвир, алпизарин, и др.).
- При подозрении на экзему Капоши или другие вирусные инфекции назначают противовирусные средства. При инфекции - антибиотики (к которым чувствителен возбудитель). При мокнутии в острой стадии- влажно-высыхающие повязки или кортикостероидные аэрозоли.
Лечебная тактика при обострении атопического дерматита и вне обострения значительно различаются.
Лечение обострения атопического дерматита
Лечение обострения атопического дерматита складывается из комплексного применения следующих групп препаратов:
1) Топические глюкокортикостеройды. Наиболее часто используемая группа препаратов для наружного использования, применяемая для снятия симптомов обострения. Препараты обладают целым рядом побочных эффектов и противопоказаний, поэтому могут применяться только по назначению врача. Предпочтительно использовать препараты последнего поколения, не содержащие в своём строении фтора. Их профиль безопасности гораздо выше. Примеры: адвантан, афлодерм, элаком и т.д. Топические глюкокортикостеройды выпускаются в виде мазей, кремов, эмульсии, жирной мази, лосьонов. Не рекомендуется использовать препараты этой группы более 7-10 дней подряд. Инструкция ряда препаратов подразумевает возможность их назначения до 1 месяца, но этого все-таки следует избегать. Рекомендуется постепенная отмена топических глюкокортикостеройдов. Например, основную часть лечебного курса вы наносите мазь на всю зону поражения. Затем наносите её штриховым методом, каждый день, оставляя расстояние между штрихами чуть больше.
Другой вариант постепенной отмены – день наносите крем, а день даёте коже отдохнуть, пользуясь негормональными лечебными средствами.
Также следует запомнить, что никакие гюкокортикостеройды для наружного применения нельзя наносить на кожу век в непосредственной близости от глаз, так как это может привести к развитию глаукомы и катаракты.
2) Комбинированные препараты. Препараты данной группы содержат комбинацию из глюкокортикостеройдов, антибиотиков и противогрибковых препаратов. Лекарства данной фармакологической группы используют, если к аллергическому воспалению при атопическом дерматите присоединяется инфекция. Примеры: тридерм крем, пимафукорт и т.д.
3) Препараты с активным цинком. Это средства для наружного использования (мази, крема). Некоторыми специалистами расценивается как альтернатива местным глюкокортикостройдам. Длительность лечения должна обязательно контролироваться врачом, желательно с опытом работы с данными препаратами, так возможно развитие хронических дерматозов другого, не аллергического, происхождения.
4) Антигистаминные препараты. Следует отдавать предпочтение препаратам второго и третьего поколений. Средняя продолжительность курса лечения десять дней. Хотя есть схемы лечения, предусматривающие длительное (не менее трех месяцев) использование препаратов третьего поколения. Примеры: зиртек, эриус.
5) Производные пимекролимуса. К данной группе относят препарат элидел. Относительно новая группа лекарственных средств, используемых для снятия симптомов обострения. По эффективности не уступает местным глюкокортикостеройдам и при этом, согласно проведенным фирмой производителям исследованиям, обладает гораздо большей безопасностью. Минусы препарата: высокая стоимость, малый клинический опыт его использования.
6) Сорбенты. Проведение дезинтоксикационой терапии с помощью сорбентов – необходимый компонент в лечении обострений большинства аллергических заболеваний. Примеры препаратов: лактофильтрум, энтеросгель, фильтрум и т.д. Препараты назначаются два-три раза в день средней возрастной дозировке на протяжении 7-14 дней.
7) Глюкокортикостройды. Препараты для приема внутрь назначаются только при тяжелых формах атопического дерматита. Дозировки и длительность лечения определяются врачом. Примеры препаратов: метипред, преднизолон.
8) Цитостатики. Могут быть использованы только при тяжелых формах атопического дерматита, устойчивых ко всем другим способам лечения. Дозировки и длительность лечения определяются врачом. Лечение проводится в условиях стационара.
Лечение атопического дерматита вне обострения.
Атопический дерматит – хроническое заболевание, требующее длительного лечения даже вне симптомов обострения.
В настоящее время, большое внимание уделяется использованию в этот период лечебной косметики. В связи с наличием аллергического воспаления, даже вялотекущего без внешних клинических проявлений, изменяются свойства кожи. Нарушается её проницаемость и влажность. И целью регулярного использования витаминизированной косметики является восстановление нарушенных свойств кожных покровов. Примеры препаратов, относящихся к лечебной косметике: радевит, бипантен, пантодерм, локобейз-рипеа и т.д.
Кроме того, проводится лечение сопутствующих, выявленных в ходе обследования пациента, заболеваний. Корректируется работа желудочно-кишечного тракта, нормализуется работа нервной системы и т.д. Характер мероприятий подбирается индивидуально, в зависимости от конкретных результатов анализов.
Таким образом, недостаточно просто снять обострение атопического дерматита, необходимо выявить и устранить факторы, вызвавшие развитие заболевания или провоцирующие его обострения. Только в этом случае можно остановить прогрессирование аллергии, привести атопический дерматит в стадию ремиссии, а затем и полностью от него избавиться.
Народные средства лечения атопического дерматита
В народной медицине существует целый ряд методов, активно используемых пациентами с атопическим дерматитом. Так, при легких формах заболевания неплохой эффект оказывают ванны с отварами лекарственных трав, такими как ромашка и череда.
Детям можно порекомендовать ванночки с успокаивающими травами, такими как душица, хмель, валериана, пустырник. Для приготовления ванночки берут 2 столовые ложки травы, заливают 1 стаканом кипятка и настаивают не менее 10 минут. Полученный отвар добавляют в ванночку для купания ребенка.
Но все-таки, аллергологи к средствам народной медицины относятся достаточно настороженно, так как у пациентов с аллергией очень часто возникают индивидуальные аллергические реакции на «народные» рецепты.
Лечение атопического дерматита при беременности.
Атопический дерматит не манифестирует впервые во время беременности. Заболевание всегда начинается в раннем детском возрасте.
Есть некоторые особенности по лечению уже имеющегося заболевания у женщин во время беременности. С осторожностью подбирают увлажняющую косметику для смягчения кожи вне обострения. У ряда витаминизированных кремов, например, достаточно популярного крема радевит, беременность является противопоказанием.
Принципы лечения в период обострения атопического дерматита во время беременности практически не отличаются от таковых у остальной группы населения. Если возникает необходимость в местной гормональной терапии или назначении антигистаминных препаратов, то предпочтительнее использовать препараты последнего поколения, обладающей большей безопасностью (адвантан, элаком, локойд).
Основное внимание должно быть направлено на создание гипоаллергенной среды.
Негативного влияния атопического дерматита на плод нет. Хотя токсическое воздействие на ребенка всё-таки возможно, но только при использовании запрещенных для этого периода жизни женщины лекарственных препаратов.
- Носите хлопчатобумажную одежду. Кожа должна дышать. Одежда из шерсти или синтетики будет усиливать раздражение и зуд.
- Необходима частая влажная уборка и проветривание помещения. Минимум ковров и мягкой мебели - минимум пыли.
- Постельные принадлежности лучше использовать с синтетическим наполнителем, без пуха, пера.
- При мытье, в том числе рук,пользуйтесь только теплой водой.
- После мытья не растирайте кожу, а осторожно промакивайте полотенцем.
- Обязательно используйте после душа увлажняющие средства. Средства для ухода за кожей должны быть нейтральными, без отдушек и красителей.
- Своевременное лечение всех хронических заболеваний, курсами прием сосудоукрепляющих средств, успокоительных препаратов (особенно перед значимыми событиями, напр. экзамены, свадьба, и др.) , закаливание, витамины, исключить аллергичные продуктыдаже в период разрешения высыпаний.
Особенности питания, диетаи образ жизни с атопическим дерматитом
Создание специальной гипоаллергенной, то есть лишенной аллергенов, среды, соблюдение диеты – важнейший компонент лечения атопического дерматита. Без соблюдения этих рекомендаций эффективность лечения заболевания ощутимо снижается.
Начнем с построения гипоаллергенной среды. По сути, это соблюдение особого образа жизни. Цель – устранить факторы, которые могут раздражать кожу и тем самым провоцировать обострения атопического дерматита.
Также предпочтительно избегать интенсивной физической нагрузки или факторов, усиливающих потение и зуд. По этой же причине не рекомендуется участвовать в спортивных состязаниях, так как это вызывает активное потоотделение и сопровождается тесным контактом кожи с одеждой. По возможности избегайте стрессовых ситуаций (насколько это конечно возможно). Не рекомендуется носить грубую одежду, в особенности из шерсти, синтетики, меха животных. Новую одежду необходимо простирывать перед ноской. При стирке одежды и постельных принадлежностей использовать минимальное количество кондиционера для белья, после чего белье нужно дополнительно прополоскать. Не пользуйтесь спиртосодержащие средства личной гигиены.
В кухне придется поставить вытяжку. В спальне будет неплохо установить очиститель воздуха. В жаркое время года пользуйтесь кондиционером с фильтром на выходе.
Смена постельного белья должна проводиться 1-2 раза в неделю. Необходимо устранить источники скопления пыли и плесени. Телевизор, компьютер, бытовую технику из спальни пациента надо убрать. Легкая влажная уборка проводится 1 раз в день, генеральная уборка не реже 1 раза в неделю. Используйте пылесосы с хорошими фильтрами (самые лучшие с НЕРА-фильтрами). При подтвержденной аллергии к клещу домашней пыли 1 раз в 3-6 месяцев обрабатывать квартиру акарицидными (убивающими клещей) препаратами, например, Allergoff.
В доме нельзя курить. Имеется в виду членам семьи. Пациенту курить нельзя нигде: ни в доме, ни на улице.
Большое внимание уделяется водным процедурам. Нельзя пользоваться обычным мылом, лучше пользоваться маслом для душа или лечебным шампунем (например, шампуни серии фридерм). После душа обязательно смазать кожу увлажняющими средствами.
Ногти пациенту стричь максимально коротко, чтобы избежать непроизвольного повреждения кожи в случае обострения заболевания и появления кожного зуда.
С атопическим дерматитом нельзя загорать . Длительное пребывание на солнце – это распространенная ошибка. Сразу после этого будет небольшое улучшение, которые родители обычно и замечают и к которому стремятся, но затем практически всегда следует сильное обострение заболевания.
Нельзя расчесывать и растирать кожу, никакие средства не будут эффективны, если расчесывать очаги поражения.
Обязательно проконсультируйтесь с вашим лечащим врачом относительно соблюдения принципов гипоаллергенного быта. Предложенные на нашем сайте рекомендации могут быть дополнены в зависимости от тех аллергенов, на которые вы (или ваш ребенок) реагируете.
Гипоаллергенная диета при атопическом дерматите:
Также необходимо придерживаться специальной диеты. Во время обострения диета должна соблюдаться особенно жестко, вне обострения её можно немного расширить, чтобы не вызвать у ребенка какое-нибудь неврозоподобное состояние из-за того что ему «все нельзя».
Исключаемые при атопическом дерматите продукты:
Не рекомендуется употребление цитрусовых, орехов, морепродуктов, рыбы, шоколада, кофе, горчицы, специй, майонеза, томатов, баклажанов, красного перца, молока, яиц, грибов, сосисок, колбас, газированных напитков, клубники, земляники, арбузов, ананасов, меда. Категорически запрещен алкоголь.
Разрешенные при атопическом дерматите продукты:
Можно употреблять отварную говядину; крупяные и овощные супы; вегетарианские супы; масло оливковое; масло подсолнечное; отварной картофель; каши из гречневой, рисовой, овсяной круп; молочнокислые продукты; огурцы; петрушку; укроп; яблоки печёные; чай; сахар; отрубной или цельнозерновой хлеб; компот из яблок или из сухофруктов (кроме изюма); биойогурты без добавок; однодневный творог; простоквашу.
Атопический дерматит – заболевание, которое начинается именно в раннем детском возрасте. Чаще всего в период времени от 6 до 12 месяцев. Атопический дерматит у детей в простонародье называют "Диатез ", в медицине понятия диатез нет, есть понятие младенческая стадия атопического дерматита .
Клиническая картина (симптомы с фото) младенческой и детской форм атопического дерматита подробно описана в разделе Симптомы атопического дерматита. Чем меньше возраст ребенка, тем больше у него проявляется склонность к экссудации (мокнутию).
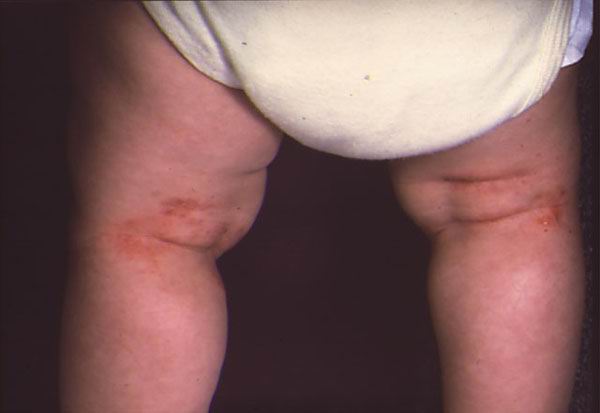
На фото ребенок с атопическим дерматитом
Характер мероприятий, направленных на создание гипоаллергенной среды вокруг ребенка не отличается от таковых для взрослых и подробно описан выше.
Особенное внимание у детей уделяется восстановлению нарушенных свойств кожи путем постоянного использования увлажняющей косметики. Наносить её следует 3-4 раза в день, иногда и чаще.
Очень важным является максимально долгое (не менее 6 месяцев) сохранение грудного вскармливания. Но при этом мама не должна употреблять продукты, которые могут вызывать обострение аллергии (смотри диету в разделе Особенности питания и образа жизни с атопическим дерматитом).
Важно правильно купать ребенка первого года жизни, в особенности новорожденного. Нельзя пользоваться мылом. Лучше использовать лечебные шампуни. Например, шампунь фридерм с цинком во время обострения и фридерм баланс вне обострения. Перед купанием надо добавить один колпачок шампуня в ванночку с водой. После купания нельзя растирать ребенка полотенцем – это раздражает кожу. Лучше слегка промакивать кожу полотенцем или дать ей высохнуть самостоятельно.
Актуальной проблемой является вакцинация ребенка с атопическим дерматитом. Сам факт наличия заболевания не является поводом отказаться от прививок, но вакцинация возможна только в стадию стойкой ремиссии заболевания (не менее 2-3 месяцев). Обязательно принимать антигистаминные препараты за 7 дней до вакцинации в день вакцинации и 3-5 дней после прививки. Нельзя вводить несколько вакцин в один день. Если пропущено уже несколько прививок, то начинать вакцинацию надо с менее аллергенных вакцин. Правильно составить индивидуальный прививочный календарь вам поможет ваш лечащий врач (аллерголог-иммунолог или педиатр).
Осложнения при атопическом дерматите и прогноз излечения
Прогноз для жизни благоприятный. Однако, поражение кожи, особенно в подростковом возрасте может способствовать социальной дезадаптации больного.
Атопический дерматит – хроническое аллергическое заболевание кожи. В случае проведения адекватного лечения, устранения факторов риска у большинства больных наступает стойкая ремиссия и впоследствии диагноз может быть снят. Но так как диагноз атопический дерматит является отражением общей аллергической настроенности (атопической конституции) у большой части этих больных (больше 40%) возможно развитие в будущем других аллергических заболеваний, чаще всего связанных с поражением дыхательных путей (аллергический ринит, атопическая бронхиальная астма). Такое прогрессирование аллергической настроенности и смена аллергических заболеваний от менее тяжелых к более серьёзным в медицинской литературе получила название атопический марш.
При тяжелом течении заболевания и/или неадекватном лечении, несоблюдении особого образа жизни – заболевание продолжается и в подростковом возрасте и у взрослых.
Самые частые осложнения атопического дерматита – присоединение бактериальной инфекции (пиодермии) и атрофия кожи (чаще всего из-за неоправданно долгого использования местных глюкокортикостеройдных препаратов). Постоянное расчесывание кожи при атопическом дерматите приводит к нарушению ее защитных, барьерных свойств, что способствует присоединению инфекции, обусловленной микробной и грибковой флорой.
Пиодермии характеризуются появлением гнойничков на коже, которые постепенно подсыхают и образуются корочки. Высыпания могут располагаться и на теле, и руках, и ногах, и на волосистой части головы. Это может сопровождаться нарушением общего состояния человека, может повышаться температура.
Еще одно частое осложнение при атопическом дерматите - вирусная инфекция. На коже образуются пузырьки с прозрачным содержимым. Возбудителем является вирус простого герпеса, тот самый, который вызывает "простуду" на губах. Обычно высыпания располагаются в области воспалительных очагов, но могут задействовать и здоровую кожу, а также поражать слизистые оболочки (полости рта, горла, половых органов и конъюнктиву). Особенно частой локализацией сыпи является кожа лица (вокруг рта, губ, крыльев носа, на щеках, ушных раковинах, веках).
Нередкое осложнение атопического дерматита - грибковое (чаще всего кандидозное)поражение. У взрослых чаще поражается кожа (особенно кожные складки), ногти, волосистая часть головы, стопы, кисти; а у детей - слизистая полости рта, так называемая молочница (появляется "творожистый" налет, может сопровождаться болезненностью, покраснением). Иногда бактериальное и грибковое поражение сочетаются вместе.
Профилактика атопического дерматита
Мероприятий, направленных на предотвращение развития атопического дерматита нет. Единственной действительно работающей рекомендацией является максимально долгое (не менее 6 месяцев), сохранение грудного вскармливания. Некоторые авторы рекомендуют исключение коровьего молока из рациона детей до 1 года, если в семье есть пациент с аллергическим заболеванием.
При уже манифестировавшем (начавшемся) заболевании меры профилактики сводятся к устранению причинно-значимого аллергена (аллергена вызывающего аллергию) из окружающей среды, соблюдению общих принципов диеты, созданию гипоаллергенного быта и проведению адекватного лечения.
Ответы на часто задаваемые вопросы по теме атопический дерматит:
Для чего надо придерживаться диеты ребенку с атопическим дерматитом?
Диета должна исключать продукты, непосредственно на которые и развивается аллергия, и продукты, содержащие большое количество гистамина. Гистамин – это один из важнейших участников аллергического заболевания. Всасываясь в кишечнике, он усиливает имеющийся аллергический процесс. Употребление продуктов богатых гистамином больным с аллергическими заболеваниями можно сравнить с подбрасыванием дров в костер.
Можно ли атопический дерматит полностью вылечить?
Современные медикаментозные методы позволяют в большинстве случаев перевести заболевание в состояние ремиссии у ребенка. В этом случае во время переходного возраста болезнь может полностью уйти. В старой медицинской литературе это называли «перерасти заболевание».
Но чтобы это произошло, необходима длительная совместная работа врача и пациента.
У меня атопический дерматит, какова вероятность передачи его моему ребенку?
Вероятность передачи «аллергической настроенности» от отца около 15-20%, от матери около 40%, если болеют оба родителя 70%. Но чтобы эта настроенность вылилась в заболевание, необходимо сочетание целого ряда внешних факторов. Поэтому реальная вероятность получается меньше. Посоветуйтесь с вашим врачом о мерах профилактики.
врач аллерголог-иммунолог, к.м.н. Майоров Р.В.





