Болезнь острый пиелонефрит. Острый пиелонефрит
Острым пиелонефритом называют заболевание, при котором в почках развивается воспалительный процесс, который очень быстро распространяется.
На сегодняшний день острый пиелонефрит - одно из наиболее часто встречающихся заболеваний. Обычно от болезни страдают женщины и дети. Если запустить лечение заболевания, то вероятно, что оно перейдет в хроническую форму. Особенно опасна патология .
Острый пиелонефрит - заболевание, которое характеризуется инфекционным поражением структур почек, к которым относятся чашечки, лоханки, промежуточная ткань. Урологи отмечают, что данная патология является самой распространенной среди всех патологий почек. Очень часто заболевание поражает детей из-за несформировавшейся мочевыделительной системы. Взрослые люди также часто переболевают острым пиелонефритом. Особенно это касается молодых женщин. В пожилом возрасте болезнь встречается крайне редко.
Острый пиелонефрит имеет явные различия с хроническим. К таким различиям можно отнести:
- при острой форме болезни воспалительный процесс протекает гораздо быстрее;
- при хронической форме пиелонефрита симптомы могут отсутствовать или быть не слишком явными, при острой форме они проявляются гораздо ярче, их нельзя оставить без внимания;
- результатом острого пиелонефрита становится либо выздоровление пациента, либо переход в хроническую форму;
- хроническую форму гораздо тяжелее вылечить, а также при ней вероятны частые рецидивы.
Воспалительный процесс при пиелонефрите может протекать только в одной почке, а может в обеих.

Причины развития заболевания
Воспалительный процесс в почках всегда возникает в результате какой-либо инфекции. Причем не имеет значение, в какой области организма именно локализуется инфекционный возбудитель. Это означает, что даже кариес может стать причиной развития острого пиелонефрита.
Заболевание может стать результатом осложнения после следующих болезней:
- ангина;
- грипп;
- тонзиллит;
- бронхит;
- остеомиелит.
Это не полный перечень всех предшествующих пиелонефриту заболеваний.
К возбудителям патологии можно относить стрептококков, стафилококков, гонококков, кишечную палочку, вирусов и так далее.
Инфекционный процесс в организме может распространяться следующими путями:
- восходящим;
- лимфогенным;
- гематогенным.
Гематогенный путь может переносить инфекцию в почки из любого очага поражения в организме, например, от воспаления желчного пузыря, кариозных зубов или воспаления миндалин. Лимфогенным путем распространяются инфекции из органов, которые располагаются выше почек. Восходящим путем распространяются инфекции из нижних органов, например, из мочевого пузыря или мочеточников. Восходящий путь распространения инфекции более характерен для тех, у кого уже имеются какие-либо заболевания органов мочевыделительной системы.
Некоторые факторы могут спровоцировать развитие острой формы пиелонефрита. К таковым относятся:
- аллергические реакции организма;
- пониженный иммунитет;
- склонность к вирусным и инфекционным болезням;
- нехватка витаминов;
- сахарный диабет;
- переохлаждение области поясницы;
- состояние беременности;
- проблемы с кровообращением.
Таким образом, необходимо вовремя вылечивать все заболевания. Особенно это касается женщин, которые имеют болезни гинекологического характера.

Как правило, от развития воспалительного процесса страдает именно правая почка. Это связано с особенностями ее строения, которые приводят к тому, что в ней возникают застойные явления.
Симптоматика зависит от того, насколько сложно протекает воспалительный процесс. Например, при серозной форме пиелонефрита симптомы выражены не так ярко, как при его .
Острый пиелонефрит проявляется в виде следующих симптомов:
- Болевые ощущения в поясничной области. Боли имеют тупой и ноющий характер.
- . Возможно резкое повышение температуры до 39 градусов.
- Нарушается отхождение урины.
- Лихорадочное состояние, озноб.
- Возникновение слабости в теле.
- Повышенное отделение пота.
- Учащенное сердцебиение.
- Болевые ощущения в мышцах, а также головные боли.
При симптомы могут быть выражены ярче, так, боль может ощущаться во всей части спины и живота. Особенно сильно проявляются боли, если пиелонефрит имеет гнойную форму.
В большинстве случаев вероятны нарушения мочеиспускания, которые проявляются в частых позывах в туалет, а также в том, что ночью желание сходить в туалет возникает гораздо чаще, чем в дневное время суток.
При пальпации пораженной области практически всегда отмечаются неприятные болевые ощущения. Кроме того, в большинстве случаев повышается артериальное давление и появляются отеки.

Стадии заболевания
Острый пиелонефрит может протекать в двух стадиях. Некоторые ученые называют данные стадии формами заболевания.
Различают две стадии:
- серозный пиелонефрит;
- гнойный пиелонефрит.
На первой стадии поражается интерстициальная почечная ткань. При этом размеры больной почки несколько увеличиваются, развивается отечность, сама почка внешне становится темно-красной.
Важно! Если вовремя не вылечить серозную форму заболевания, то она перетечет в гнойную, которую гораздо тяжелее и дольше лечить.
При гнойном пиелонефрите возникают гнойнички размером не более 2-х мм. Располагаются они обычно в корковом слое почек. Когда эти гнойнички сливаются, то образуется карбункул. Так называют воспалительный очаг, размер которого может достигать 2-х см. В последующем вероятно развитие абсцесса, когда ткань почки расплавляется и в почке образуется полость.
Вылечить гнойную стадию заболевания гораздо сложнее, поскольку при ней на месте гнойников развивается рубцовая ткань.
Также острый пиелонефрит делят на два вида, в зависимости от его происхождения. Так, он бывает:
- первичным;
- вторичным.
Вторичная разновидность патологии возникает при распространении инфекции по кровотоку, при этом почки изначально абсолютно здоровы. обязательно предшествует какое-либо заболевание органов мочеполовой системы. К таким относятся болезни почек, мочевого пузыря, мочевыделительных путей, мочекаменная болезнь. Также к предшествующим состояниям относят и беременность.
Важно! Большую роль при развитии вторичной формы заболевания играет расстройство мочеиспускания, например, застой мочи.
В зависимости от количества пораженных почек пиелонефрит может быть:
- односторонним;
- двухсторонним.
Также пиолонефрит острой формы делят на две разновидности, в зависимости от того, в каком состоянии находятся мочевыводящие пути:
- острый характеризуется наличием камней, опухолей в путях, а также перекрутами мочеточников;
- необструктивный пиелонефрит развивается, когда никаких препятствий для отхождения мочи в путях не имеется.
Важно! обый вид острого пиелонефрита - гестационный. Он встречается у женщин, которые вынашивают ребенка. Чаще всего начинает развиваться со второго триметра. Он может быть очень опасен осложнениями, как для будущей матери, так и для ребенка.

Диагностические методы
В большинстве случаев трудностей при диагностике патологии не возникает. Это связано с ярким проявлением симптомов болезни. В первую очередь врачи обращают внимание на наличие инфекционных заболеваний или болезней органов мочевыделительной системы. Кроме того, при данном недуге резко повышается температура тела, появляются боли в области поясницы, обычно с одной стороны, а также проблемы с мочеиспусканием, а сама моча меняет свой запах и цвет, приобретая красноватый оттенок.
При остром пиелонефрите диагностика обязательно включает в себя анализ мочи, по которому можно выявить наличие и количество бактерий и белка в моче. Для того чтобы определить, что именно спровоцировало развитие воспалительного процесса, потребуется взять бактериальный посев мочи.
Также назначается общий анализ крови. Повышенное количество лейкоцитов докажет наличие заболевания. При остром пиелонефрите назначают обследование - урографию. Она может быть обзорной и экскреторной. При обзорной урографии определяется, насколько увеличилась пораженная почка. Экскреторная урография помогает выявить ограниченность функциональности пораженной почки.
Также для диагностики острого пиелонефрита часто назначают ультразвуковое исследование и компьютерную томографию.

Особенности лечения
Как лечить острый пиелонефрит? Лечение острой формы заболевания подразумевает:
- Прием .
- Хирургическое вмешательство.
- Физиотерапевтические процедуры.
- Диета.
Если у больного нет никаких симптомов, которые бы указывали на обструкционный вид заболевания, то врач в обязательном порядке назначает антибактериальные препараты. Длительность такого лечения составляет от пяти суток до нескольких недель. Рекомендуется антибактериальную терапию начинать с парентерального введения препаратов. После того, как симптомы острой формы недуга будут проявляться менее ярко, назначают антибиотики для перорального приема лекарственных средств.
К популярным при заболевании антибактериальным средствам относят:
- Гентамицин;
- Цефиксим;
- Цефаклор;
- Офлоксацин;
- Норфлоксацин.
Также врачи назначают и другие препараты, например те, которые обладают противовоспалительным эффектом. Это могут быть:
- 5-нок;
- Фурагин;
- Бисептол;
- Фуродонин.
В случаях, когда медикаментозное лечение неэффективно, а отсутствие проходимости мочевыводящих путей не решается путем установки катетера, врачи принимают решение об оперативном лечении. Показаниями к хирургическому вмешательству являются:
- Гнойные формы заболевания.
- Ухудшение состояния больного.
Цель операции - предотвращение течения воспалительного процесса, восстановление нормального отхождения мочи, недопущение перехода воспалительного процесса на другие органы.
Очень большое значение при острой форме недуга имеет питание. В первую очередь, необходимо много пить воды - не менее 2-х литров. Кроме того, важно ограничить количество соли. Если болезнь протекает в тяжелой форме, то от нее рекомендуется вовсе отказаться.
Полезно! Важно включить в рацион такие продукты - арбузы, дыни, огурцы, то есть те овощи и фрукты, которые обладают мочегонным эффектом.
Когда состояние улучшится, в рацион можно включить мясные и рыбные блюда.
Необходим полный отказ от следующих продуктов:
- копчености;
- соленья и маринады;
- грибы;
- острые, консервированные блюда;
- алкогольные и газированные напитки.

Профилактические меры
Любое заболевание легче предотвратить, поэтому врачи рекомендуют соблюдать клинические рекомендации при остром пиелонефрите. К таковым относят:
- вовремя лечить инфекционные и другие заболевания;
- важно следить за личной гигиеной;
- своевременно устранять препятствия, которые мешают отхождению мочи.
При обнаружении первых симптомов данного заболевания необходимо сразу же обратиться к специалисту, иначе возможны серьезные осложнения.
В заключение
Острый пиелонефрит почек - воспалительный процесс в данном органе. Имеет ряд ярко выраженных симптомов, что позволяет легко дифференцировать заболевание. Лечение проводится путем применения антибактериальных и противовоспалительных медикаментов. В тяжелых случаях возможно операционное вмешательство. Обязательна при недуге строгая диета.
В медицинской практике одним из частых заболеваний, поражающих почечную систему, является острый пиелонефрит. Недуг вызывает инфекционное поражение соединительной ткани почки, затрагивая чашечно-лоханочную систему. Патология нередко встречается у детей, включая грудных, что обусловлено несформированностью мочевыводящей системы у ребенка в сочетании с повышенной нагрузкой. В группе риска по развитию острого пиелонефрита - женщины до 40–45 лет, в более зрелом возрасте заболеваемость снижается. Из всего многообразия болезней почек острая форма пиелонефрита включает до 15% клинических случаев.
В урологии классификация острого пиелонефрита основана на особенностях происхождения, числе вовлеченных в патологический процесс почек, наличии закупорки мочевыводящих каналов. Исходя из механизма формирования, острый пиелонефрит делят на:
- первичный - разновидность острых катаральных процессов, возникших в абсолютно здоровой почке, инфекционные агенты заносится в почечную систему с током крови;
- вторичный - возникший как осложнение фоновых заболеваний органов мочевыводящей системы (мочекаменная болезнь, врожденные и приобретенные аномалии почек, простатит у мужчин).
Неспецифическое воспаление может охватывать одну либо обе почки, соответственно существует односторонний пиелонефрит и двухсторонний. Одностороннее острое воспаление почек диагностируется чаще, с этой позиции выделяют:
- левосторонний пиелонефрит;
- правосторонний пиелонефрит.

Заслуживает внимания классификация патологии по наличию закупорки мочевых каналов:
- острый необструктивный пиелонефрит - катаральный процесс с сохранением полной проходимости мочеточников, препятствия для систематического выведения урины отсутствуют;
- обструктивный пиелонефрит - разновидность воспаления, отягощенная закупоркой мочевых каналов конкрементами, опухолями, врожденным перекрутом мочеточника.
В урологии выделяют особый вид острого пиелонефрита - гестационный. Патология поражает беременных женщин чаще в 1–2 триместрах на фоне сдавливания растущей маткой мочеточников и застоев урины. Гестационный пиелонефрит опасен для женщины и ребенка из-за риска развития острой недостаточности почек и мощной интоксикации.
Факторы риска
Причины развития острого пиелонефрита связаны с внедрением патогенной микрофлоры в почку. В 50% случаев острое воспаление провоцирует кишечная палочка, реже - прочие микроорганизмы (стрептококки, стафилококки, протеи). Нередко причиной острой воспалительной реакции становится комбинация из нескольких микроорганизмов. Особо опасными урологи считают больничные патогенные штаммы микробов из-за их высокой устойчивости к антибактериальным средствам.

Патогенная микрофлора проникает в почки несколькими путями: через кровь и мочевые пути.
- Гематогенный путь - проникновение инфекции осуществляется через системный кровоток; к первичным инфекционным очагам относят мочеполовые органы (при наличии половых инфекций, цистита, аднексита) и отдаленные (дыхательная система при наличии бронхитов и синуситов, пищеварительная система при наличии гастритов, язвенной болезни). Инфицирование почек через общий кровоток происходит редко, в 5% случаев.
- Уриногенный путь - распространенный вариант занесения инфекции в чашечно-лоханочную систему. Вредоносные микробы попадают в почечные канальца по нижним мочевым путям. Вторичный пиелонефрит в 90% случаев развивается именно восходящим способом инфицирования.
Внедрения патогенной флоры в уретру для развития острого воспаления почек недостаточно. Для острого пиелонефрита необходимо наличие одного или нескольких провоцирующих факторов:
- закупорка мочеточников камнями;
- половая жизнь без средств контрацепции и отсутствия постоянного партнера;
- нехватка эстрогенов у женщин в период климакса;
- высокая концентрация условно-патогенных микроорганизмов (кишечная палочка) в районе промежности и перианальной зоне (вследствие дисбактериоза кишечника или влагалища);
- заболевания мочеполовых органов у мужчин (доброкачественная гиперплазия простаты, фимоз);
- дисфункции мочевого пузыря на фоне поражения ЦНС.
Повышают риск возникновения острого пиелонефрита периодические ОРВИ, переохлаждение, психотравмирующие ситуации, авитаминоз по причине стойкого снижения естественного иммунитета. Пиелонефрит у женщин нередко развивается во время гестации. Лица с сахарным диабетом в анамнезе также входят в группу риска.
Возраст и пол как факторы риска
Среди факторов, провоцирующих развитие острого пиелонефрита, выделяют возрастной и половой. По концепции взаимосвязи между частотой заболеваемости с полом и возрастом выделяют 3 периода.
- Первый - высокая заболеваемость острым воспалением почек у детей младше 3-х лет, причем у девочек недуг диагностируется в 10 раз чаще. Течение патологии обычно завуалированное и бессимптомное, клиника становится значимой в пубертатном периоде (12–14 лет) и во время беременности.
- Второй - высокая заболеваемость в 18–30 лет, женщины болеют чаще в 7 раз. Причины связаны с началом активной половой жизни у девушек, появлением гинекологических болезней, гормональным дисбалансом.
- Третий - высокая заболеваемость преимущественно у мужчин пожилого возраста (старше 65–70 лет). Главная причина - застойные явления на фоне хронического простатита, мочекаменной болезни, опухолевых процессов мочевых каналов.

Стадии патологии
Острый пиелонефрит развивается последовательно, для каждой стадии характерно наличие специфических морфологических преобразований в тканях почек.
- Начальная стадия, или серозный пиелонефрит. Почка гипертрофируется, жировая капсула отекает, во внутриорганной соединительной ткани активизируется процесс инфильтрации. Если лечение начать на ранней стадии, воспалительный процесс быстро купируется, орган восстанавливается. При отсутствии медицинской помощи воспаление перетекает в гнойно-деструктивный процесс.
- Стадия острого гнойного воспаления подразделяется на фазы: апостематозный пиелонефрит, карбункул, абсцесс. Вначале наружная корковая оболочка почки покрывается мельчайшими гнойниками (1–2 мм в диаметре). По мере увеличения количества гнойники сливаются, образуя локальную нагноившуюся область - карбункул. Завершающая фаза - обширный гнойно-некротический распад паринхематозного слоя почки (абсцесс).
Клинические проявления
Симптомы острого пиелонефрита многообразны и ярко выражены. На каждой стадии недуга клиническая картина меняется. Острое воспаление почек по интенсивности симптоматики протекает в нескольких вариантах:
- острейший - крайне тяжелое течение с септическими проявлениями, местные признаки отсутствуют;
- острый - течение болезни с интоксикацией, лихорадочным состоянием и выраженными дизурическими симптомами;
- очаговый - преобладание местных проявлений в совокупности со слабой интоксикацией;
- латентный - пиелонефрит со смазанной клинической картиной, что не лишает возможности развития опасных осложнений в будущем.

Симптомы острого первичного пиелонефрита развиваются через 14–30 дней после перенесенной инфекционной болезни (ангина, мастит, фурункулез). После попадания микробов в ЧЛС и их быстрого размножения появляются тревожные признаки:
- головная боль и приступы мигрени;
- повышенная потливость в сочетании с ознобом;
- постоянные ноющие боли, локализованные в поясничной зоне;
- приступы тошноты, рвота.
Симптоматика при остром первичном пиелонефрите возникает на фоне отравления организма от продуктов распада, дизурические расстройства не характерны. Единственное проявление со стороны мочевыводящей системы - уменьшение суточного диуреза, что связано с повышенной потливостью. Спустя 48–72 часа возникает четко обозначенный болевой синдром в поясничной зоне с иррадиацией в пах, область ребер, по ходу мочеточников. Первичный пиелонефрит вирусного происхождения сопровождается гематурией - моча становится похожа на «мясные помои».
Признаки острого пиелонефрита, спровоцированного патологиями мочевыводящей системы, включают негативные дизурические проявления, интоксикация выражена незначительно:
- выраженная боль в районе поясницы;
- напряженность мышц брюшины;
- симптом Пастернацкого резко положителен;
- боли и рези при акте мочеиспускания;
- примесь гноя и крови в урине, присутствие осадка;
- специфический неприятный запах урины.

Течение обструктивного острого пиелонефрита развивается в форме почечной колики. Больной находится в тяжелом состоянии - боли обладают приступообразным характером, сопровождаются лихорадочным синдромом. Лихорадка при остром воспалении почек с обструкцией носит гектический характер (резкая смена температуры тела на 3–4°). К прочим признакам, тревожащим больного, относят сильную слабость, жажду, повышенное сердцебиение, эпизодическую рвоту, бредовое состояние, расстройство стула.
Диагностика
Процесс выявления патологии не представляет сложности в силу специфических клинических проявлений. Диагностика острого пиелонефрита комплексная и включает физикальный осмотр, лабораторные исследования и высокоточные инструментальные методы. Обязательным является изучение анамнеза - нередко у пациентов с подозрением на острый пиелонефрит имеют место хронические болезни мочеполовой сферы.
Физикальный осмотр позволяет получить ценную информацию о степени активности воспаления в почках. При пальцевом обследовании врач отмечает увеличенные размеры почки, резкую болезненность с правой или левой стороны при поколачивании по краю нижней реберной дуги. У мужчин проводят осмотр предстательной железы через прямую кишку и пальпацию мошонки, у женщин - осмотр половых органов на гинекологическом кресле.

Анализ мочи при остром почечном воспалении имеет специфические показатели:
- увеличенное содержание лейкоцитов, которые покрывают сплошь поле зрения или образуют локальные скопления;
- наличие эритроцитов - признак разрушения почечной ткани и повреждения мочевых каналов;
- наличие зернистых восковых цилиндров - признак гнойного поражения и некроза тканей;
- тотальная бактериурия.
В общем анализе крови выявляют ускоренное СОЭ, показания которого резко увеличены - до 70 мм/ч и выше. Характерно увеличение числа лейкоцитов, сдвиг лейкоцитарной формулы влево. У 60% больных развивается анемия, у 30% - наблюдается дисфункция фильтрационных способностей почечной системы, на фоне чего в крови выявляют остаточный азот, креатинин.
Инструментальная диагностика
Для подтверждения диагноза проводят серию высокоточных исследований:
- сонография почек - информативный метод, позволяющий определить некротизированные очаги в ЧЛС, наличие обструкции; УЗИ проводят на этапе выявления болезни и для оценки динамики состояния больного и эффективности лечения;
- обзорная урография - позволяет определить увеличение почки, деформацию внешних контуров, характерную при формировании гнойных образований;
- экскреторная урография - выявляет ограниченную подвижность воспаленной почки, деформацию ЧЛС;
- селективная почечная ангиография - метод рентгеновских снимков с введением контраста в почечные артерии, позволяющий установить степень поражения, выявить сужения и закупорки в почечной структуре;
- статическая нефросцинтиграфия - вспомогательный метод в диагностике, дает информацию о сохранности паринхемы почек, их размере и форме;
- КТ и МРТ - методы, способные достоверно определить локализацию очагов деструкции, причины и степень обструкции.

Дифференциальная диагностика
На этапе диагностики необходимо дифференцировать острый пиелонефрит с прочими патологиями, имеющими похожую клинику. Дифференциальная диагностика затруднена в первые 24–48 часов от момента заболевания, когда дизурические признаки слабо выражены. При остром пиелонефрите в гнойной стадии в катаральный процесс вовлекается брюшинная область, появляются типичные симптомы перитонита.
При подозрении на пиелонефрит важно исключить:
- сепсис;
- прободение язвы желудка;
- приступ острого аппендицита;
- рецидив панкреатита и холецистита;
- менингит;
- сальмонеллез;
- сыпной тиф.
У беременных с подозрением на гестационный пиелонефрит дифференциацию проводят с:
- преждевременным отслоением плаценты;
- вирусной инфекцией;
- токсоплазмозом;
- бронхитом и пневмонией.
Терапия
Лечение острого пиелонефрита проводят в условиях стационара, в нефрологическом отделении. Тактика лечебных мероприятий разрабатывается индивидуально, с учетом формы воспалительного процесса. Общие мероприятия:
- строгий постельный режим в остром периоде;
- специально подобранная диета;
- антибиотикотерапия;
- дезинтоксикационные мероприятия;
- нормализация пассажа урины;
- повышение иммунитета.

Для лечения острого пиелонефрита без обструкции в срочном порядке назначают антибактериальные препараты. В острой фазе антибиотики вводят внутривенно, после купирования рецидива разрешен пероральный прием. Курс антибиотикотерапии длится от 5 до 14 дней в зависимости от активности воспалительных изменений.
Современные антибактериальные препараты, назначаемые при остром пиелонефрите:
- хинолоны - Левофлоксацин, Моксифлоксацин;
- пенициллины - Амоксиклав, Грамокс;
- цефалоспорины - Цефазолин, Цефамабол;
- аминогликозиды - Неомицин, Амикацин.
Помимо антибиотиков, в медикаментозное лечение пиелонефрита включают прием:
- сульфаниламидов - Бисептол, Уросульфан;
- нитрофуранов - Фурадонин, Фурагин;
- противогрибковых средств - Нистатин, Флуконазол;
- иммунокорректоров - Интерферон, Виферон;
- налидиксовой кислоты;
- антигистаминных препаратов (при необходимости) - Супрастин;
- поливитаминных комплексов.

Физиотерапевтические методы полезны после выхода из острого периода. Особенно эффективна СМВ-терапия - воздействие электромагнитного поля со сверхвысокой частотой волн. Оправдано лечение УВЧ - воздействие электрического поля с волнами ультравысокой частоты. УВЧ полезно при гнойной форме острого пиелонефрита. Для восстановления функций почек и ликвидации болей назначают электрофорез с гидрокортизоном или новокаиновой блокадой.
При подтверждении острого пиелонефрита с обструкцией главная цель терапии - обеспечение беспрепятственного пассажа урины. Удаление камня и нормализация уродинамики достигается путем установки катетера или стента в почечную лоханку. Иногда прибегают к пункционному наложению нефростомы. Параллельно обязателен курсовой прием антибактериальных препаратов.
Хирургическое лечение
Оперативное вмешательство показано при отсутствии результата от медикаментозной терапии и катетеризации. Проведение операции показано при ухудшении самочувствия пациента и наличии негативной динамики в анализах. Показанием к оперативному вмешательству при остром пиелонефрите в основном выступают гнойные формы с объемными абсцессами и карбункулами.

Виды операций:
- декапсуляция - удаление почечной капсулы с последующей установкой дренажной системы; операция способствует нормализации давления в почках, уменьшению отечности и восстановлению фильтрующей способности;
- вскрытие и дренирование абсцессов - рассечение или иссечение гнойных образований с последующим удалением экссудата;
- тотальная нефрэктомия - полное удаление пораженной почки, операция показана при разлитом гнойном процессе.
Диета
Диета для больных с острым воспалением почек необходима для нормализации кислотности мочи, уменьшения болевого синдрома и снижения нагрузки на почечную систему. Питание подбирается с достаточным содержанием белка и жира, калорийность за сутки - не менее 2500 ккал. Важное условие, позволяющее снять интоксикационные симптомы и улучшить общее состояние - оптимальный питьевой режим (не меньше 3 л жидкости за сутки). Разрешается употреблять в качестве напитков отвар из ягод шиповника, компоты из сухофруктов, зеленый чай, разбавленные соки, морс из клюквы, минеральную воду без газа.
- рацион при остром пиелонефрите - растительно-молочный;
- способы кулинарной обработки - щадящие (варка, припускание, запекание);
- соль ограничивают, при рецидиве - исключают полностью;
- основу рациона составляют блюда из отварных и тушеных овощей, нежирныемолочные продукты (творог, ряженка), каши, блюда из мяса и рыбы (паровые котлеты, тефтели);
- полезно употреблять фрукты и овощи с мочегонным действием - арбуз, огурцы, цуккини;
- под полным запретом остаются жирные мясные блюдца, консервы и маринады, пища с большим количеством соли и пряностей.

Прогноз и профилактика
Ранее выявление и адекватная терапия позволяет успешно избавиться от недуга без последствий для здоровья. У 30% больных отмечают переход острого пиелонефрита в хронический с последующим склерозом почечных тканей и формированием нефрогенной гипертонии. Причины связаны с неверно подобранным лечением, наличием фоновых патологий мочевыводящей системы, отказом от операции. К прочим возможным осложнениям относят:
- паранефрит;
- поддиафрагмальный абсцесс;
- хроническую почечную недостаточность;
- гепаторенальный синдром.
Важная роль в предупреждении острого пиелонефрита отводится соблюдению элементарных правил:
- своевременная ликвидация очагов инфекции в организме;
- регулярная гигиена интимной зоны;
- половая жизнь с использованием барьерной контрацепции и постоянным партнером;
- тщательная асептика и антисептика во время урологических процедур.
- Что такое Острый пиелонефрит
- Симптомы Острого пиелонефрита
- Лечение Острого пиелонефрита
Что такое Острый пиелонефрит
Острый пиелонефрит может быть первичным (реже) и вторисчным (значительно чаще). В подавляющем большинстве поражается одна почка. Двусторонний острый пиелонефрит встречается намного реже одностороннего.
Патогенез (что происходит?) во время Острого пиелонефрита
Морфологически как первичный, так и вторичный острый пиелонефрит может протекать в виде серозного (чаще) и гйойного (реже) воспалительного процесса с преимущественной его локализацией в интерстициальной ткани.
При остром серозном пиелонефрите почка увеличена, темно-красная. Вследствие повышения внутрипочечного давления при рассечении фиброзной капсулы ткань почки выпячивается (пролабирует). Гистологически в интерстициальной ткани обнаруживаются многочисленные периваскулярные инфильтраты.
Для серозного пиелонефрита характерны очаговость и полиморфность поражения: очаги воспалительной инфильтрации чередуются с участками неизмененной (здоровой) почечной ткани. Отмечается также отек интерстициальной ткани со сдавлением почечных канальцев. В большинстве случаев наблюдаются явления паранефрита, отек околопочечной клетчатки. При своевременно начатом активном лечении и благоприятном течении заболевания можно добиться обратного развития воспалительного процесса. В других случаях серозный пиелонефрит переходит в гнойный с более тяжелыми клинической картиной и течением.
Острый гнойный пиелонефрит морфологически проявляется в виде гнойничкового (апостематозного) нефрита, солитарного абсцесса и карбункула почки. В случае проникновения инфекции урогенным путем наблюдаются значительные изменения в лоханке и чашках: слизистая оболочка их гиперемирована, полости расширены, в просвете содержится гной. Нередко имеют место некрозы сосочков пирамид. Очаги гнойного воспаления могут сливаться между собой и вести к разрушению пирамид. В дальнейшем в патологический процесс вовлекается и корковое вещество почки с развитием в нем мелких абсцессов (гнойничков) - апостематозного нефрита.
При гематогенном пути распространения инфекции множественные гнойнички величиной от булавочной головки до горошины сперва образуются в корковом, а затем в мозговом веществе почки. Вначале они находятся в интерстиции, затем поражают канальцы и наконец - клубочки. Гнойнички могут располагаться в виде одиночных мелких абсцессов либо группами. При снятии фиброзной капсулы поверхностно расположенные гнойнички вскрываются. Па разрезе они видны и в корковом и в мозговом веществе. Почка увеличена, темно-вишневого цвета, околопочечная клетчатка резко отечна. Изменения в лоханке и чашках обычно менее выражены, чем при урогенном гнойном пиелонефрите. Сливаясь между собой, мелкие гнойнички образуют более крупный гнойник - солитарный абсцесс.
Карбункул почки представляет собой крупный гнойник (от чечевичного зерна до размеров куриного яйца), состоящий на разрезе из нескольких или многих сливающихся между собой мелких гнойничков. Внешне он напоминает карбункул кожи, по аналогии с которым и получил свое название. Иногда может сочетаться с апостематозным нефритом; чаще бывает односторонним и одиночным. Одновременное развитие карбункулов в обеих почках встречается редко (примерно в 5 % случаев). Как и при других формах острого гнойного пиелонефрита, возможно развитие гнойного паранефрита.
Рассмотренные варианты острого гнойного пиелонефрита представляют собой различные стадии одного и того же гнойно-воспалительного процесса. Кроме того, микроскопически обнаруживаются расширение канальцев и собирательных трубочек, в интерстициальной ткани - лейкоцитарные (иногда массивные) инфильтраты, на месте которых при благоприятном течении заболевания развивается рубцовая ткань. При выздоровлении от острого пиелонефрита сморщивания почки не происходит, поскольку развитие рубцовых изменений вследствие гибели почечной ткани носит не диффузный, а очаговый характер.
Симптомы Острого пиелонефрита
Начальные клинические проявления первичного острого пиелонефрита обычно возникают через несколько дней или недель (в среднем спустя 2-4 недели) после затухания очаговой инфекции (ангины, обострения хронического тонзиллита, мастита, остеомиелита, фурункулеза и др.).
Заболевание характеризуется общими и местными симптомами. При первичном гнойном пиелонефрите и гематогенном пути проникновения инфекции более выражены общие симптомы заболевания, а при вторичном пиелонефрите и урогенном пути распространения инфекции на первый план выступают местные симптомы. В типичных случаях характерна триада симптомов: озноб с последующим повышением температуры, дизурические явления и боли в области поясницы (с обеих сторон - при двустороннем и с одной - при одностороннем пиелонефрите).
Острый пиелонефрит чаще начинается с общих симптомов, обусловленных интоксикацией: головная боль, слабость, общее недомогание, боли в мышцах, суставах, ознобы с повышением температуры и последующим обильным потоотделением. Степень выраженности этих клинических проявлений различна.
Гнойный пиелонефрит протекает значительно тяжелее серозного, иногда в виде уросепсиса и бактериемического шока. Ознобы бывают потрясающими с последующим повышением температуры до 39-40 °С, иногда к до 41 °С. Спустя 1-2 часа появляется профузный пот и температура на короткий срок снижается. Ознобы с резким повышением температуры и обильным потоотделением повторяются ежедневно, несколько раз в сутки. Для гнойного пиелонефрита характерна температура гектического типа с суточными колебаниями до 1-2° и более, однако она может оставаться и стойко повышенной. Повторное гектическое повышение температуры через определенные промежутки времени обусловлено появлением новых гнойничков (у больных апостематозным пиелонефритом) или образованием нового солитарного абсцесса.
В крови отмечается выраженный лейкоцитоз (до 30-40 тыс. и более) с нейтрофильным сдвигом лейкоцитарной формулы влево, увеличение СОЭ до 40-80 мм/ч и более. Однако четкая зависимость изменений со стороны периферической крови от выраженности клинических проявлений наблюдается не всегда: при тяжелом течении заболевания, а также у ослабленных больных лейкоцитоз может быть умеренным, незначительным либо отсутствовать, а иногда даже отмечается лейкопения.
Местные симптомы острого пиелонефрита (боли в поясничной области, дизурические явления, изменения в моче) не всегда возникают в начале заболевания и могут иметь различную степень выраженности.
В начале заболевания боли в поясничной области или в верхней половине живота имеют неопределенные характер и локализацию. Лишь спустя 2-3 дня они принимают четкую локализацию в области правой или левой почки, часто с иррадиацией в правое или левое подреберье, в паховую область, в половые органы; усиливаются по ночам, при кашле, движении соответствующей ногой. У части больных в первые дни заболевания боли могут вообще отсутствовать и появляются лишь через 3-5 дней, а иногда через 10-14 дней. Отмечается, хотя и не всегда, положительный симптом Пастернацкого, а также болезненность и защитное напряжение мышц живота на стороне пораженной почки.
Если гнойник локализуется на передней поверхности почки, возможно вовлечение в воспалительный процесс брюшины с развитием перитонеальных симптомов. В таких случаях сильные боли в сочетании с симптомами раздражения брюшины нередко приводят к ошибочному диагнозу аппендицита, острого холецистита, панкреатита, прободной язвы желудка и других заболеваний, особенно если дизурические явления и патологические изменения в моче отсутствуют, как это нередко бывает в первые дни заболевания. При учащенном и болезненном мочеиспускании диагностика пиелонефрита упрощается.
Наиболее важные лабораторные признаки острого пиелонефрита - протеинурия, лейкоцитурия и значимая (истинная) бактериурия, особенно если они обнаруживаются одновременно. Протеинурия в подавляющем большинстве случаев не превышает 1,0 г/л (от следов до 0,033-0,099-1,0 г/л) и представлена преимущественно альбуминами, реже - р-глобулинами. Иногда она достигает 2-3 г/л, но может и отсутствовать. Лейкоцитурия (пиурия) - наиболее характерный признак пиелонефрита; она часто достигает значительной выраженности (лейкоциты покрывают все поля зрения либо обнаруживаются скоплениями) и может отсутствовать лишь при локализации воспалительного процесса только в корковом веществе почки или при обтурации мочеточника (закупорка камнем) в случае одностороннего поражения. Иногда бывает преходящей. Нередко встречается эритроцитурия, преимущественно в виде микрогематурии, реже - макрогематурии (при некрозе почечных сосочков, калькулезном пиелонефрите). Тяжелое течение заболевания сопровождается и цилиндрурией (зернистые и восковидные цилиндры).
Бактериурия обнаруживается в большинстве случаев, однако у как и лейкоцитурия, носит интермиттирующий характер, поэтому важны повторные исследования мочи на микрофлору. Для подтверждения пиелонефрита имеет значение лишь наличие истинной бактериурии, т. е. не менее 50-100 тыс. микробных тел в 1 мл мочи.
Нарушение функции почек с повышением содержания в крови мочевины, креатинина, иногда в значительной степени, возможно (примерно у 1/3 больных) при тяжелом двустороннем поражении почек, в редких случаях и в незначительной степени - у больных с односторонним пиелонефритом.
Тяжелые формы пиелонефрита, особенно двустороннего, приводят к поражению печени и развитию гепаторенального синдрома с нарушением белковообразовательной, обезвреживающей, пигментной (с развитием желтухи), протромбинообразовательной и других ее функций.
Течение острого пиелонефрита имеет некоторые особенности в зависимости от возраста больного (у детей, взрослых, пожилых и лиц. преклонного возраста). Заболевание протекает особенно тяжело у больных, ослабленных предшествующими хроническими заболеваниями, в частности сахарным диабетом.
Острый пиелонефрит может осложняться паранефритом, поддиафрагмальным абсцессом, некрозом сосочков почек с развитием острой почечной недостаточности, бактериемическим шоком, гепаторенальным синдромом, реже - перитонитом и артериальной гипертензией.
При раннем распознавании, своевременном и активном лечении острый пиелонефрит примерно в 60 % случаев заканчивается выздоровлением. В других случаях он приобретает хроническое течение с развитием хронической почечной недостаточности. Препятствуют окончательному выздоровлению и способствуют переходу острого пиелонефрита в хронический поздно начатое, недостаточно активное и рано оконченное лечение; устойчивость микрофлоры к противомикробным средствам; наличие аномалий развития мочевых путей и почек, а также конкрементов и других причин, нарушающих пассаж мочи; сопутствующие интеркуррентные заболевания, чаще хронические, ослабляющие защитные силы организма, и некоторые другие факторы.
Диагностика Острого пиелонефрита
Существенное значение в диагностике острого пиелонефрита имеют ультразвуковые, рентгеноурологические, радиоизотопные, эндоскопические исследования, в отдельных случаях - и почечная ангиография, компьютерная томография. Так, при помощи УЗИ и обзорной рентгеноурографии можно установить расположение, размеры, форму почек, наличие конкрементов и их локализацию. Более ценную информацию о состоянии структуры и функции почек дает экскреторная урография. При нарушении экскреторной функции больной почки лоханка и мочеточники с этой стороны заполняются контрастным веществом менее интенсивно либо контрастирование их наступает с запозданием, а если почка не функционирует, то они вообще не выявляются (симптом "немой почки"). Экскреторная урография позволяет обнаружить и конкременты, которые на обзорной урограмме не видны, а также различные аномалии развития почек и мочевых путей, пиелоэктазию, признаки дискинезии чашек и мочеточников, судить о степени проходимости последних. При карбункуле почки или выраженной воспалительной инфильтрации интерстициальной ткани определяется деформация лоханки, сужение, иногда ампутация одной или нескольких чашек.
Восходящая пиелография применяется в крайних случаях, если другие методы не позволяют уточнить характер и степень структурных и функциональных нарушений пораженной почки и решить вопрос о необходимости оперативного вмешательства.
Радиоизотопная ренография дает ценные сведения об одностороннем или двустороннем поражении, о чем судят по состоянию функции левой или правой почки, определяемой в свою очередь по характеру и выраженности сегментов ренограммы (уплощение кривой, снижение секреторного и экскреторного сегментов). При остром пиелонефрите, возникшем впервые, эти изменения выражены в незначительной или умеренной степени.
Сканограмма почек также помогает определить структурные и функциональные нарушения почек, поскольку неогидрин хорошо поглощается лишь функционирующей тканью. Однако радиоизотопные методы диагностики имеют лишь вспомогательное значение, поскольку обнаруживаемые изменения структуры и функции почек не являются строго специфичными для острого пиелонефрита. Эти методы можно рассматривать как ценное дополнение к рентгенологическим, в частности к экскреторной урографии.
Эндоскопические методы инструментального исследования (цистоскопия, хромоцистоскопия) так же, как и ретроградная (восходящая) пиелография, в острый период заболевания проводятся в исключительных случаях, поскольку даже при самом тщательном соблюдении правил асептики возможно обострение воспалительного процесса. К ним прибегают тогда, когда других методов оказывается недостаточно для уточнения диагноза или когда катетеризация мочеточника необходима как лечебное мероприятие (для восстановления его проходимости в случае обтурации конкрементами, слизью и т. п.), а также когда решается вопрос о хирургическом вмешательстве при отсутствии эффекта от консервативного лечения.
Хромоцистоскопия позволяет выявить снижение или отсутствие функции пораженной воспалительным процессом почки, что определяется по времени появления краски из устьев мочеточников, интенсивности струи и окраски мочи либо по отсутствию выделения мочи из устья одного из мочеточников. Кроме того, катетеризация мочеточников дает возможность получить раздельно мочу из обеих почек и провести ее исследование. Выявление и устранение причины, препятствующей нормальному пассажу мочи, способствует повышению эффективности антибактериальной терапии пиелонефрита.
стрый пиелонефрит необходимо дифференцировать с заболеваниями, протекающими так же, как и пиелонефрит, с симптомами общей интоксикации, высокой температурой, тяжелым общим состоянием. Если острый пиелонефрит с такой клинической картиной сопровождается сильной головной болью и менингеальными симптомами, он ошибочно расценивается, особенно при отсутствии местных симптомов, как острое инфекционное заболевание (сыпной и брюшной тиф, паратифы, менингококковая инфекция и др.), что дает повод к ошибочной госпитализации таких больных в инфекционную больницу. Большие трудности возникают при дифференциальном диагнозе между острым пиелонефритом и сепсисом, поскольку поражение почек может быть одним из местных проявлений сепсиса. В то же время и острый гнойный пиелонефрит сам может служить источником инфекции и причиной сепсиса. Поэтому при отсутствии других очагов инфекции следует думать, что клиника сепсиса обусловлена острым пиелонефритом.
Иногда острый пиелонефрит может протекать с картиной острого живота, перитонеальными симптомами, локальными болями, симулирующими острый холецистит, панкреатит, аппендицит, прободную язву желудка и двенадцатиперстной кишки и другие острые заболевания органов брюшной полости, что нередко служит поводом для направления таких больных в хирургические отделения и проведения ненужных оперативных вмешательств.
При латентном течении острого пиелонефрита возникают трудности в дифференциальной диагностике с острым или хроническим гломерулонефритом (см. гломерулонефрит), проявляющимся только изолированным мочевым синдромом. Правильный диагноз острого пиелонефрита возможен лишь после исключения названных заболеваний, для чего необходимо хорошо знать клиническую симптоматику и диагностику последних.
Лечение Острого пиелонефрита
Больным пиелонефритом назначают комплексное лечение, которое включает режим, диету, антибактериальные, общеукрепляющие и дезинтоксикационные средства, а также мероприятия, направленные на устранение причин, препятствующих нормальному пассажу мочи.
Больные острым пиелонефритом нуждаются в обязательной госпитализации: в урологические отделения - при вторичном, особенно гнойном, и в нефрологические (терапевтические) - при первичном серозном пиелонефрите. Сроки назначаемого в стационаре постельного режима зависят от тяжести клинических проявлений и особенностей течения заболевания.
Диета должна быть разнообразной с достаточным содержанием белков, жиров и углеводов, высоко витаминизированной, с общей суточной калорийностью в среднем до 2000-2500 ккал. Рекомендуется легкоусвояемая пища - молоко и молочные продукты, каши, овощные и фруктовые пюре, белый хлеб.
Поскольку в отличие от гломерулонефрита при остром пиелонефрите обычно не происходит задержки жидкости в организме и отсутствуют отеки, то существенных ограничений в употреблении жидкости и соли не требуется. Напротив, в целях дезинтоксикации при высокой температуре и тяжелом общем состоянии рекомендуется дополнительное введение жидкости, в том числе и парентерально в виде различных растворов (внутривенно капельно гемодез, неокомпенсан, реополиглюкин, полиглюкин, глюкоза, изотонический раствор натрия хлорида и т. п.). В среднем общее количество вводимой парентерально или (и) принятой внутрь жидкости в течение суток может составлять до 2,5- 3,0 л, желательно в виде различных свежих натуральных соков, компотов, киселей, отвара шиповника, чая, минеральных вод (ессентуки, боржоми, березовская и др.). Некоторые клиницисты (А. Я.. Пытель, 1972, 1977) считают целесообразным назначать больным, особенно лихорадящим, клюквенный морс, в котором содержится большое количество бензойнокислого натрия, превращающегося в печени под влиянием глицина в гиппуровую кислоту. Последняя, выделяясь почками, оказывает бактерицидное влияние на микрофлору почек и мочевых путей, усиливая таким образом действие антибиотиков и других противомикробных средств. Суточное количество поваренной соли составляет 6-10 г.
Из пищевого рациона необходимо исключить острые блюда, мясные навары, консервы, кофе, алкогольные напитки, различные вкусовые приправы (перец, горчица, лук, хрен и др.), раздражающие мочевые пути и почки.
Решающее значение в лечении острого пиелонефрита принадлежит противомикробным средствам. Основное правило антибактериальной терапии - назначение оптимальных (либо максимальных) доз, раннее начало и достаточная ее продолжительность, соответствие антибиотика и чувствительности к нему микрофлоры мочи. Если чувствительность микрофлоры определить невозможно, лечение проводят антибиотиками, обладающими широким спектром противомикробного действия. Доза антибиотика должна соответствовать тяжести клинических проявлений заболевания и его течения. При тяжелых формах пиелонефрита назначают максимальные дозы антибиотиков, часто в сочетании с сульфаниламидами или препаратами нитрофуранового ряда. При выборе антибиотика необходимо учитывать также возможность его нефротоксичного действия и индивидуальную чувствительность к нему организма больного. Поскольку в процессе лечения может происходить смена микрофлоры либо развивается устойчивость ее к назначенному антибиотику, то необходимо проводить повторные посевы мочи (раз в 10-14 дней) на микрофлору и определять ее чувствительность к антибиотикам.
Антибактериальная терапия должна проводиться не менее 2 недель, а чаще 4-6 недель и более: до полной нормализации температуры тела, периферической крови, стойкого исчезновения протеинурии, лейкоцитурии и бактериурии) определяемых при повторных многократных исследованиях мочи. Сироко используются пенициллин в суточной дозе 4-6 млн ЕД (в тяжелых случаях - до 8-12 млн ЕД и более), полусинтетические препараты пенициллинового ряда - оксациллин, ампициллин, метициллин, ампиокс и др. При колибациллярной инфекции эффективны левомицетина сукцинат (по 0,5 г 3 раза в сутки внутримышечно или внутривенно), гентамицин или гарамицин (по 40-80 мг 3 раза в сутки парентерально). При смешанной и устойчивой к антибиотикам микрофлоре назначают в оптимальных дозах эритромицин, цепорин, кефзол, ципробай, таривид, линкомицин, ристомицин, рондомицин, вибрамицин и другие антибактериальные препараты, обладающие широким спектром противомикробного действия. В тяжелых случаях прибегают к внутривенному введению антибиотиков в оптимальных, а при отсутствии эффекта - в максимальных дозах. При этом необходимо учитывать возможность нефротоксичного и ототоксичного действия некоторых антибиотиков, особенно аминогликозидов. В связи с возможностью резистентности микробов к антибиотикам целесообразна их смена через 10-14 дней, что особенно важно при отсутствии условий для исследования мочи на микрофлору и ее чувствительность к антибиотикам.
При длительном лечении антибиотиками необходимо назначать противогрибковые препараты - нистатин, леворин, а также витамины (B1, B6, B12, С, Р, РР и др.) и антигистаминные препараты (димедрол, пипольфен, супрастин, тавегил и др.). В легких случаях заболевания, а также если невозможно проводить или продолжать лечение антибиотиками (вследствие непереносимости их или грибковых осложнений) показаны сульфаниламиды - этазол, уросульфан, сульфадиметоксин, бисептол, бактрим и другие в обычных дозах. По имеющимся данным, уросульфан наиболее активен при стафилококковой и колибациллярной, а этазол - при стрептококковой инфекции. Противопоказание к назначению этих препаратов - наличие симптомов почечной и печеночной недостаточности. В сочетании с антибиотиками они заметно повышают терапевтический эффект.
Сироким спектром противомикробного действия обладают и производные нитрофуранов - фурагин, фурадонин, фуразолидон и др. Весьма важно, что к ним чувствительна как грамотрицатеяьная, так и грамположительная микрофлора, а устойчивость микробов к ним по сравнению с антибиотиками выражена в меньшей степени и развивается редко. Назначают их внутрь по 0,1-0,15 г 3-4 раза в сутки в течение 8-10 дней, а если необходимо усилить терапевтический эффект, и внутривенно. В целях предупреждения диспепсических явлений эти препараты, как и некоторые антибиотики (например, левомицетин), можно вводить в свечах. Наиболее эффективны они в сочетании с антибиотиками, особенно в начальной стадии острого пиелонефрита.
В лечении острого пиелонефрита используются и препараты налидиксовой кислоты (неграм, невиграмон) в дозе 0,1-1,0 г 4 раза в сутки длительностью до 10-14 дней, к действию которых чувствительна обычно грамотрицательная микрофлора, в частности кишечная палочка. Более эффективно сочетание невиграмона с антибиотиками. Однако препараты этой группы чаще используются в качестве поддерживающей терапии после ликвидации основных проявлений заболевания.
Сироко применяется, особенно при затяжном пиелонефрите, 5-НОК (нитроксолин), обладающий широким спектром действия и высокой противомикробной активностью. К нему чувствительны практически все бактерии, которые могут быть причиной пиелонефрита.
Препарат хорошо всасывается при приеме внутрь (в дозе 0,1 г 4 раза в сутки), сравнительно быстро поступает в кровь, выводится из организма только почками, поэтому быстро создается высокая концентрация его в моче. Кроме того, обычно он не дает серьезных побочных явлений (головная боль, редко - кожные аллергические высыпания) и хорошо переносится больными на протяжении всего курса лечения (2-4 недели).
При индивидуальной непереносимости антибиотиков, сульфаниламидных и других препаратов или резистентности к ним можно использовать салол и уротропин (40 % раствор по 5-10 мл внутривенно).
Однако в некоторых случаях при вторичном пиелонефрите даже рано начатая и активно проводимая терапия антибиотиками, а также сочетанием антибиотиков с другими препаратами (нитрофуранами, сульфаниламидами, 5-НОК) бывает неэффективной либо недостаточно эффективной, если не устранены причины, нарушающие нормальный пассаж мочи. В подобных случаях устранение препятствий движению мочи приобретает первостепенное значение в комплексной терапии острого пиелонефрита. При обтурации верхних мочевых путей может быть эффективна катетеризация мочеточников, с помощью которой удается иногда устранить препятствие току мочи (конкремент, сгустки слизи и т. п.). Если не удается восстановить уродинамику, а состояние больного остается тяжелым, успех лечения может обеспечить только неотложное оперативное вмешательство. К операции нередко прибегают и при солитарном абсцессе, карбункуле почки, апостематозном нефрите (пиелостомия, декапсуляция, вскрытие гнойничков, рассечение карбункула и по строгим показаниям - нефрэктомия).
Профилактика Острого пиелонефрита
В предупреждении возникновения острого пиелонефрита, как и острого гломерулонефрита, большое значение имеет консервативная либо хирургическая санация очагов "стрептококковой инфекции, а также лечение инфекций мочевого пузыря и мочевых путей.
Необходимо систематическое наблюдение и обследование беременных в женской консультации для своевременного выявления возникшей патологии в почках и принятия срочных мер по ее ликвидации. Мочу рекомендуется исследовать не только во время беременности, но и после родов, так как начавшееся во время беременности заболевание почек может протекать скрыто, без клинических проявлений, а затем спустя несколько лет привести к развитию хронической почечной недостаточности.
В связи с большой частотой рецидивов острого пиелонефрита и в целях предупреждения перехода его в хронический необходимо проводить повторные курсы противомикробной терапии в условиях стационара либо длительно амбулаторно (не менее 6 месяцев). При этом рекомендуется чередовать антибиотики с сульфаниламидами, в том числе пролонгированного действия, нитрофуранами, препаратами налидиксовой кислоты, 5-НОК и др.
Одна из предложенных схем пролонгированного лечения острого пиелонефрита заключается в следующем (Г. Маждраков, 1980). Вначале назначают левомицетин по 2,0 г в сутки в течение 7-10 дней, затем сульфаниламидные препараты (уросульфан, этазол, сульфадиметоксин, бисептол, бактрим и др.) в обычных дозах в течение 10-12 дней, далее препараты налидиксовой кислоты (неграм, невиграмон) по 1 таблетке 4 раза в день сроком 10-14 дней и нитрофураны (фурадонин, фурадантин, фурагин и др.) по 0,1 г 3 раза в день в течение 8-10 дней и наконец 5-НОК по 1 таблетке 4 раза в течение 10-14 дней. После проведенного курса терапии исследуют мочу на степень бактериурии, лейкоцитурии, протеинурии. При сохранении бактериурии (более 50-100 тыс. микробных тел в 1 мл мочи), лейкоцитурии и протеинурии аналогичный курс лечения повторяют, но только 10-14 дней каждого месяца в течение 6-12 месяцев. При возможности необходимо определять микрофлору мочи и ее чувствительность к той или иной группе препаратов (антибиотикам, нитрофуранам и т. д.) и в зависимости от этого назначать соответствующий препарат. При проведении таких длительных, повторных курсов лечения следует учитывать индивидуальную чувствительность каждого больного к назначенным медикаментам и возможность развития аллергических реакций или патологических изменений в периферической крови (лейкопения, агранулоцитоз и т. п.).
В Улан-Удэ в инфекционную больницу поступил мужчина с подозрением на коронавирус. Взятые на исследования материалы крови направлены в Новосибирск, так как в Улан-Удэ такие тесты не делают. Результаты исследований будут готовы вечером 27 января.
14.01.2020
На рабочем совещании в правительстве Санкт-Петербурга принято активнее развивать программу по профилактике ВИЧ-инфекции. Одним из пунктов является: тестирование на ВИЧ инфекции до 24% населения в 2020 году.
14.11.2019
Специалисты сходятся во мнении, что необходимо привлечение внимания общественности к проблемам сердечно-сосудистых заболеваний. Некоторые из них являются редкими, прогрессирующими и трудно диагностируемыми. К таким относится, например, транстиретиновая амилоидная кардиомиопатия
Офтальмология является одной из наиболее динамично развивающихся областей медицины. Ежегодно появляются технологии и процедуры, позволяющие получать результат, который еще 5-10 лет назад казался недостижимым. К примеру, в начале XXI века лечение возрастной дальнозоркости было невозможно. Максимум, на что мог рассчитывать пожилой пациент, — это на...
Почти 5% всех злокачественных опухолей составляют саркомы. Они отличаются высокой агрессивностью, быстрым распространением гематогенным путем и склонностью к рецидивам после лечения. Некоторые саркомы развиваются годами, ничем себя не проявляя...
Вирусы не только витают в воздухе, но и могут попадать на поручни, сидения и другие поверхности, при этом сохраняя свою активность. Поэтому в поездках или общественных местах желательно не только исключить общение с окружающими людьми, но и избегать...
Вернуть хорошее зрение и навсегда распрощаться с очками и контактными линзами - мечта многих людей. Сейчас её можно сделать реальностью быстро и безопасно. Новые возможности лазерной коррекции зрения открывает полностью бесконтактная методика Фемто-ЛАСИК.
Для цитирования:
Синякова Л.А. Антибактериальная терапия острого пиелонефрита // РМЖ. 2003. №18. С. 1002
Введение
Пиелонефрит по своей частоте превосходит все почечные болезни вместе взятые . Согласно сборной статистике (более чем 100 авторов), в среднем 1% людей на земле ежегодно заболевает пиелонефритом .
Острый пиелонефрит составляет 14% болезней почек, гнойные его формы развиваются у 1/3 больных . В настоящее время инфекции мочевыводящих путей (ИМВП) разделяют на неосложненные и осложненные . К осложненным ИМВП относят заболевания, объединенные наличием функциональных или анатомических аномалий верхних или нижних мочевых путей или протекающие на фоне заболеваний, снижающих резистентность организма (Falagas M.E.,1995). ИМВП в большинстве стран мира являются одной из наиболее актуальных медицинских проблем. Так, в США ИМВП служат причиной обращения к врачу 7 млн. пациентов в год, из которых 1 млн. требуют госпитализации. Группа осложненных ИМВП представлена крайне разнородными заболеваниями: от тяжелого пиелонефрита с явлениями обструкции и угрозой развития уросепсиса, до катетер-ассоциированных ИМВП, которые могут исчезнуть самостоятельно после извлечения катетера . Некоторые авторы для практических целей придерживаются выделения двух форм пиелонефрита: неосложненный и осложненный . Такое условное разделение ни в коей мере не объясняет степень воспалительного процесса в почке, его морфологическую форму (серозный, гнойный). Необходимость выделения осложненного и неосложненного пиелонефрита обусловлена различиями в их этиологии, патогенезе и соответственно - разными подходами к лечению. Наиболее полно отражает различные стадии и формы воспалительного процесса в почке классификация, предложенная в 1974 г. Н.А. Лопаткиным (рис. 1).
Рис. 1. Классификация пиелонефрита (Н.А. Лопаткин, 1974)
Несмотря на оптимистические предсказания, частота заболеваний пиелонефритом существенно не изменилась в эру антибиотиков и сульфаниламидов.
Диагностика
Острый пиелонефрит только у 17,6% больных является первичным, у 82,4% - он вторичен. Поэтому алгоритм диагностики должен ответить на следующие вопросы: функция почек и состояние уродинамики, стадия (серозная или гнойная), форма пиелонефрита (апостематозный, карбункул, абсцесс почки или их сочетание). В алгоритм экстренных исследований включают анализ жалоб больного и сбор анамнеза, клинико-лабораторное обследование, комплексное ультразвуковое исследование с применением допплерографии, рентгенологическое исследование .
Наибольшее количество диагностических ошибок допускается на амбулаторном этапе из-за подчас пренебрежительного отношения врачей к сбору анамнеза, недооценки жалоб и тяжести состояния больного, непонимания патогенеза развития острого пиелонефрита. В результате больные госпитализируются в непрофильные отделения в связи с неправильно установленным диагнозом или назначается амбулаторное лечение при обструктивном остром пиелонефрите, что недопустимо.
Улучшение качества диагностики острого пиелонефрита и уменьшение количества диагностических ошибок возможно только при использовании комплексного подхода, в основе которого лежат жалобы больного, анамнез заболевания и клинико-лабораторные данные. При установлении диагноза острый пиелонефрит на основании жалоб больного на повышение температуры, боли в поясничной области, наличии лейкоцитурии, бактериурии; необходимо исключить нарушение уродинамики с помощью ультразвукового исследования (УЗИ) с допплерографией, экскреторной урографии (ЭУ). Затем определить стадию пиелонефрита, т.е. провести дифференциальную диагностику между серозной и гнойной стадиями заболевания (табл. 1).

При выявлении гнойного пиелонефрита определяется форма заболевания - апостематозный, карбункул почки, абсцесс или их сочетание (табл. 2).

Пиелонефрит - заболевание бактериальной природы, однако специфического возбудителя не существует. Пиелонефрит вызывают различные микроорганизмы - бактерии, вирусы, грибы. Наиболее часто этиологическим агентом пиелонефрита являются бактерии - грамотрицательные и грамположительные условные патогены, многие из которых принадлежат нормальной микрофлоре человека. Наиболее значимыми возбудителями острого пиелонефрита являются: E. coli, Proteus spp., P. aeruginosa, Enterobacter spp., Staphylococcus spp., Enterococcus faecalis . В настоящее время отмечено снижение частоты обнаружения E. coli , особенно у мужчин, пациентов с мочевыми катетерами. Возрастает частота выделения P. aeruginosa и Proteus spp. . E. coli преобладает у пациентов при неосложненных ИМВП, т.е. при отсутствии обструктивной уропатии. Изменение этиологической структуры возбудителей острого пиелонефрита во многом связано с широким внедрением в клиническую практику эндоскопических методов диагностики и лечения, заканчивающихся оставлением дренажей в органах мочевой системы, которые становятся входными воротами инфекции (табл. 3).
Пиелонефрит - заболевание бактериальной природы, однако специфического возбудителя не существует. Пиелонефрит вызывают различные микроорганизмы - бактерии, вирусы, грибы. Наиболее часто этиологическим агентом пиелонефрита являются бактерии - грамотрицательные и грамположительные условные патогены, многие из которых принадлежат нормальной микрофлоре человека. Наиболее значимыми возбудителями острого пиелонефрита являются: . В настоящее время отмечено снижение частоты обнаружения, особенно у мужчин, пациентов с мочевыми катетерами. Возрастает частота выделения и . преобладает у пациентов при неосложненных ИМВП, т.е. при отсутствии обструктивной уропатии. Изменение этиологической структуры возбудителей острого пиелонефрита во многом связано с широким внедрением в клиническую практику эндоскопических методов диагностики и лечения, заканчивающихся оставлением дренажей в органах мочевой системы, которые становятся входными воротами инфекции (табл. 3).
При гнойном пиелонефрите - одной из самых тяжелых и опасных для жизни осложненных ИМВП, основными возбудителями являются грамотрицательные условно-патогенные микроорганизмы (76,9%). У пациентов, перенесших открытые оперативные вмешательства на органах мочевой системы или эндоскопические диагностические и лечебные манипуляции и операции, возрастает роль госпитальных штаммов микроорганизмов, в первую очередь это относится к P. aeruginosa .
Лечение
Лечение острого пиелонефрита должно быть комплексным, включающим следующие аспекты: устранение причины, вызывающей нарушение уродинамики, антибактериальная, дезинтоксикационная, иммунокоррегирующая и симптоматическая терапия. Как диагностика, так и выбор метода лечения должны осуществляться в кратчайшие сроки. Лечение острого пиелонефрита преследует цель сохранения почки, профилактики уросепсиса и возникновения рецидивов заболевания. Исключение составляют катетер-ассоциированные инфекции, в большинстве случаев исчезающие после удаления катетера .
При любой форме острого обструктивного пиелонефрита в абсолютно неотложном порядке должен быть восстановлен отток мочи от пораженной почки, причем это должно предшествовать всем остальным лечебным мероприятиям. Восстановление или улучшение почечной функции при вторичном (обструктивном) остром пиелонефрите происходит лишь тогда, когда обтурация устранена не позднее, чем через 24 часа после начала острого пиелонефрита. Если же обтурация сохраняется на более длительный срок, это приводит к стойкому нарушению всех показателей функции почек, клинически наблюдается исход в хронический пиелонефрит . Восстановление нормальной уродинамики является краеугольным камнем в лечении любой мочевой инфекции. В тех случаях, когда причина возникновения обструкции не может быть ликвидирована немедленно, следует прибегать к дренированию верхних мочевых путей нефростомическим дренажем, а в случае инфравезикальной обструкции - к дренированию мочевого пузыря цистостомическим дренажем . Обе операции предпочтительнее выполнять под ультразвуковым наведением.
Антибактериальная терапия
Результаты лечения острого пиелонефрита зависят от правильности выбора метода лечения, своевременности дренирования почки и адекватности антибактериальной терапии. Так как при остром пиелонефрите в начале лечения антибактериальная терапия всегда бывает эмпирической, необходимо правильно подобрать антибиотик или рациональную комбинацию препаратов, дозу и способ введения. Стартовая эмпирическая терапия острого пиелонефрита должна быть своевременной, т.е. максимально ранней, также, по мнению Н.В. Белобородовой и соавт. , должна преследовать следующие цели: быть клинически и экономически эффективной. При пиелонефрите в первую очередь и в основном поражается межуточная ткань почки, следовательно, необходимо создать высокую концентрацию антибиотика в ткани почки. Для адекватной антибактериальной терапии важно выбрать антибиотик с одной стороны действующий на «проблемные» микроорганизмы, с другой - накапливающийся в почках в необходимой концентрации. Поэтому ошибкой является назначение при остром пиелонефрите таких препаратов, как нитрофурантоин, нефторированные хинолоны, нитроксолин, тетрациклины, хлорамфеникол, концентрация которых в крови и тканях почки обычно ниже значений МПК основных возбудителей заболевания . Не могут быть рекомендованы для эмпирической монотерапии аминопенициллины (ампициллин, амоксициллин), цефалоспорины I поколения (цефалексин, цефазолин), аминогликозиды (гентамицин), так как резистентность основного возбудителя пиелонефрита - кишечной палочки - к этим препаратам превышает 20%.
Применяются различные схемы, программы, алгоритмы антибактериальной терапии острого пиелонефрита (табл. 4, 5).

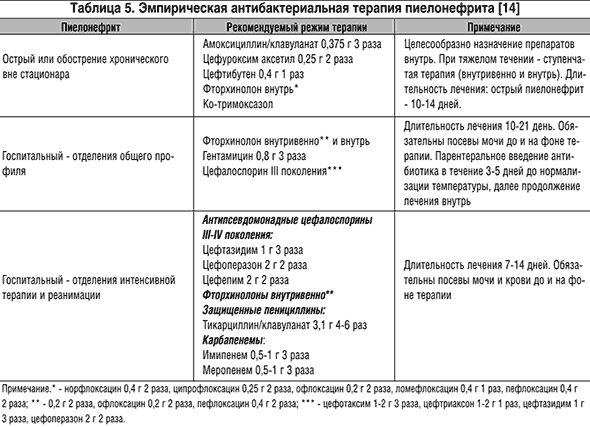
Весьма актуальной для больных острым пиелонефритом, особенно при гнойно-деструктивных формах заболевания, является проблема резистентности к антибактериальным препаратам. Невозможно вылечить пациента с обструктивным острым пиелонефритом, если своевременно не восстановить нормальную уродинамику или не создать адекватный отток мочи из почки. При этом далеко не всегда можно удалить все конкременты, на которых формируется биопленка, а наличие дренажей приводит к возникновению «катетер-ассоциированной» инфекции. Таким образом, формируется порочный круг: без дренирования мочевых путей в большинстве случаев невозможно проводить адекватную антибактериальную терапию, а сами дренажи, кроме своей положительной роли, оказывают и отрицательную. Последствиями возросшей резистентности микроорганизмов является увеличение сроков госпитализации, затрат на лечение.
Придерживаясь рациональной тактики антибиотикотерапии, можно избежать многих нежелательных последствий, возникающих при неправильном подходе к лечению: распространения антибиотикоустойчивых штаммов возбудителей, проявления токсичности лекарственных средств.
Длительное время занимаясь обследованием и лечением больных острым гнойным пиелонефритом, мы установили взаимосвязь возбудителя, пути проникновения инфекции и формы острого пиелонефрита (табл. 6).

Выявленная закономерность позволяет подбирать рациональную эмпирическую терапию с учетом наиболее вероятного возбудителя.
В лечении больных острым гнойным пиелонефритом нужно использовать препараты с расширенным спектром антибактериальной активности, резистентность к которым основных возбудителей пиелонефрита отсутствует или является достаточно низкой. Препаратами выбора для стартовой эмпирической терапии острого гнойного пиелонефрита являются карбапенемы, цефалоспорины III-IV поколений, фторхинолоны.
При отсутствии факторов риска, таких как инвазивные урологические вмешательства, сахарный диабет, возможно проведение комбинированной терапии: цефалоспорины I или II поколений и аминогликозиды.
При всех стадиях и формах острого пиелонефрита адекватным является только парентеральный способ введения антибиотиков, предпочтение следует отдавать внутривенному пути введения. Оценка эффективности проводимой терапии при остром пиелонефрите должна осуществляться через 48-72 часа, коррекция - после получения результатов бактериологического исследования.
Так как к моменту первичной оценки эффективности терапии (48-72 часа) результаты микробиологического исследования обычно отсутствуют, коррекция антибактериальной терапии при отсутствии эффекта или недо статочной эффективности терапии проводится также эмпирически. Если лечение начиналось с применения цефалоспорина I поколения в сочетании с аминогликозидом, проводится замена первого препарата на цефалоспорин II или III поколения. При отсутствии эффекта от применения цефалоспоринов III поколения в сочетании с аминогликозидами показано назначение фторхинолонов (ципрофлоксацин) или карбапенемов (имипенем). После получения данных микробиологического исследования - переход на этиотропную терапию.
При всех стадиях и формах острого пиелонефрита адекватным является только парентеральный способ введения антибиотиков, предпочтение следует отдавать внутривенному пути введения. Оценка эффективности проводимой терапии при остром пиелонефрите должна осуществляться через 48-72 часа, коррекция - после получения результатов бактериологического исследования. Если при остром серозном пиелонефрите антибактериальная терапия проводится в течение 10-14 дней, то при гнойном пиелонефрите длительность проведения антибактериальной терапии увеличивается. Критерием для решения вопроса о прекращении антибактериальной терапии являются нормализация клинической картины, анализов крови и мочи. У пациентов, оперированных по поводу острого гнойного пиелонефрита, антибактериальная терапия продолжается до закрытия нефростомического свища. В дальнейшем амбулаторно проводится назначение антибактериальных препаратов с учетом результатов антибиотикограммы.
Заключение
Острый пиелонефрит - это хирургическая инфекция. В начале заболевания трудно прогнозировать, по какому пути будет развиваться заболевание, при котором в процесс всегда в той или иной степени вовлечены чашечно-лоханочная система и паренхима почки. Достоверно исключить нарушение уродинамики можно только проведя соответствующие исследования: ультразвуковое с применением допплерографии, экскреторную урографию. Поэтому было бы неправильно обсуждать вопросы, касающиеся антибактериальной терапии, в отрыве от алгоритма диагностики острого пиелонефрита, методов восстановления уродинамики.
- Кто должен лечить больного острым пиелонефритом: терапевт, нефролог, уролог?
- Где должно проводиться лечение: амбулаторно, в условиях нефрологического, урологического отделения?
- Где и как правильно и своевременно провести обследование пациента с острым пиелонефритом, чтобы своевременно исключить нарушение уродинамики и не допустить развития гнойного пиелонефрита или бактериемического шока?
- Как правильно подобрать стартовую эмпирическую антибактериальную терапию и провести ее своевременную и адекватную коррекцию при отсутствии возможности выполнения микробиологических исследований в амбулаторных условиях?
Только объединив усилия клиницистов, микробиологов и химиотерапевтов (создав в каждой крупной многопрофильной больнице соответствующее подразделение), ответив четко и однозначно на предложенные вопросы и поставив во главу угла конкретного больного, а не возбудителей и антибактериальные препараты (схема: Больной - возбудитель - антибиотик ), мы сможем улучшить результаты лечения больных острым пиелонефритом.
Литература:1. Войно-Ясенецкий А.М. Острый пиелонефрит / клиника, диагностика, лечение: Дис. док. мед. наук. - 1969.
2. Болезни почек /Под редакцией Маждракова Г. и Попова Н. - София: Медицина и физкультура, 1980. - С. 311-388.
3. Пытель Ю.А., Золотарев И.И.. Неотложная урология. - М. Медицина, 1985
4. Лопаткин Н.А., Деревянко И.И. Неосложненные и осложненные инфекции мочеполовых путей. Принципы антибактериальной терапии // РМЖ. - 1997. - т.5. - N 24. - С.1579-1588.
5. Лоран О.Б., Пушкарь Д.Ю., Раснер П.И.// Клиническая антимикробная химиотерапия.- 1999. - т.1. - N 3. - С.91-94.
6. Деревянко И.И. Современная антибактериальная химиотерапия пиелонефрита: Дисс. ... докт. мед. наук. - М.,1998.
7. Tolkoff-Rubin N., Rubin R. New approaches to the Treatment of Urinary Tract infections // Am. J.Med. - 1987.- Vol.82 (Suppl. 4A). - P. 270-277
8. Синякова Л.А. Гнойный пиелонефрит (современная диагностика и лечение): Дисс. ... докт. мед. наук. - М., 2002.
9. Степанов В.Н., Синякова Л.А., Денискова М.В., Габдурахманов И.И. Роль ультразвукового сканирования в диагностике и лечении гнойного пиелонефрита // Материалы III научной сессии РМАПО. М.,1999. - С. 373.
10. Лопаткин Н.А., Деревянко И.И., Нефедова Л.А. Этиологическая структура и лечение инфекционно-воспалительных осложнений в урологической практике // Российское общество урологов. Правление. Пленум: Материалы. - Киров, 2000. - С. 5-29.
11. Naber K.G. Optimal management of uncomplicated and complicated urinary tract infections. - Adv. Clin. Exp.Med. - 1998. - Vol. 7. - P. 41-46.
12. Перепанова Т.С. Комплексное лечение и профилактика госпитальной инфекции мочевых путей: Дис. ... док. мед. наук. М., 1996.
13. Белобородова Н.В., Богданов М.Б., Черненькая Т.В. Алгоритмы антибиотикотерапии: руководство для врачей. - М., 1999.
14. Яковлев С.В. Антибактериальная терапия пиелонефрита // Consilium medicum. - 2000. - т. 2. - N 4. - С. 156-159.
15. Naber K. et al. Recommendation for antimicrobial therapy in urology// Chemother J.- Vol. 9. - P. 165-170.
16. Белобородов В.Б. Мировой опыт применения имипенема/циластатина и меропенема в клинической практике // Инфекции и антимикробная терапия. - 1999. - т. 1. - N 2. - С. 46-50.
17. Yoshida K., Kobayashi N., Tohsaka A. et al. Efficacy of sodium imipenem/cilastatin on patients with complicated urinary tract infections follow the failure of prior antimicrobial agents. Hinyokika. - 1992; Vol. 38. - P. 495-499.
Острый пиелонефрит - инфекционно-воспалительный процесс, который поражает паренхимы почек и чашечно-лоханочную систему. Возбудителями патологии являются бактерии Proteus, Escherichia соli, Klebsiella, Pseudomonas. Патология чаще всего встречается у женщин, составляет 14% от всех болезней почек.
В классификации острого пиелонефрита представлены две его основные разновидности: первичный и вторичный (обусловлен патологиями верхних мочевых путей). Выделяют также три формы заболевания: серозную, гнойную, некротический папиллит. Гнойный острый пиелонефрит может развиваться как апостематозный пиелонефрит, абсцесс почки, карбункул почки.
Причины острого пиелонефрита
Спровоцировать появление острого пиелонефрита могут микроорганизмы, которые обитают как в организме, так и в окружающей среде. На сегодняшний день установлены следующие возбудители заболевания: протеи (Proteus), кишечная палочка (Escherichia coli), энтерококки (Enterococcus), стафилококки (Staphylococcus), синегнойная палочка (Pseudomonas aeruginosa).
Бактерии проникают в почку следующими путями:
- восходящий - очаг воспаления находится в толстой кишке, нижних мочевых путях или женских половых органах;
- гематогенный - пусковым механизмом болезни становится острое воспаление вне мочевых путей (фурункул, мастит, карбункул и другие болезни).
Выделяют также ряд предрасполагающих факторов: переутомление, обезвоживание, сахарный диабет, переохлаждение организма, гиповитаминоз, респираторные инфекции. В группе риска находятся люди с проблемами гемодинамики и уродинамики в мочевых путях и почке.
Стадии острого пиелонефрита
Заболевание протекает в серозной и гнойной стадиях. При этом в гнойную стадию болезнь переходит, если ее долго или неправильно лечат.
Серозная стадия
На этой стадии пиелонефрита наблюдается существенное увеличение почки, а также приобретение ею темно-красного оттенка. Ткань почки заметно выпячивается, а в интерстициальной ткани появляются периваскулярные инфильтраты. Пораженной почке свойственны полиморфность и очаговость, когда очаги воспаления сменяются вполне здоровыми и неизмененными тканями. Если начать вовремя лечение острого пиелонефрита, вполне возможно обратить воспалительный процесс и предотвратить возможные осложнений.
Гнойная стадия
Клиническими признаками острого пиелонефрита на гнойной стадии его развития считаются гнойничковый нефрит, солитарный абсцесс и карбункул почки. Если возбудитель инфекции проник в организм урогенным путем, то у пациента могут быть обнаружены изменения в чашках и лоханке: гиперемировананная слизистая оболочка, расширение полостей, наличие в просвете гноя. Нередко разрозненные воспалительные очаги сливаются воедино и разрушают пирамиды. Чем сильнее усугубляется патология, тем выше риск возникновения следующих ееразновидностей:
- Апостематозный нефрит. На этой стадии гнойного пиелонефрита в корковом и мозговом веществе почки появляются небольшие по размерам гнойнички. Располагаться они могут как в виде групп, так и одиночных абсцессов.
- Солитарный абсцесс. На эту стадию заболевание переходит, если мелкие гнойнички сливаются вместе и создают большую группу.
- Карбункул почки. Это большой по размерам абсцесс, который состоит из множества маленьких. Нередко сочетается с апостематозным нефритом, локализуется обычно только в одной почке.
Симптомы острого пиелонефрита
Клинические признаки острого пиелонефрита зависят от стадии патологии, ее формы и специфики протекания. Например, серозная стадия заболевания протекает гораздо легче, чем гнойная, которая сопровождается выраженными симптомами.
Первичный острый пиелонефрит
Симптомами острого пиелонефрита считаются повышенная температура, боль в пояснице, наличие бактерий и лейкоцитов в моче. Пациенты обращаются к врачу с жалобами на озноб, головную боль, тошноту, рвоту, недомогание, сильное потоотделение, тупые боли в подреберье и пояснице.
При первичном пиелонефрите у пациентов в вечернее время температура подымается до 40 градусов, а к утру снижается до 38. Болезнь обычно не сопровождается какими-либо нарушениями мочеиспускания. Однако объем мочи из-за повышенного потоотделения существенно снижается. Длительное отсутствие лечения может спровоцировать переход патологии в хроническую форму. Могут возникнуть такие серьезные осложнения для здоровья, как мочекаменная болезнь, хроническая почечная недостаточность, гипертензия, пионефроз.
Вторичный острый пиелонефрит
Для вторичного пиелонефрита характерны более выраженные симптомы, которые обусловлены преимущественно нарушением процесса выведения из организма мочи. Развивается данное заболевание обычно на фоне мочекаменной болезни, аденомы простаты, патологий мочевых путей.
Если заболевание было спровоцировано камнями в почках, в таком случае оно сопровождается почечной коликой - приступ боли в поясницы. Затем постепенно самочувствие пациента ухудшается: возникает общая слабость, появляются жажда, тахикардия, головная боль.
Отдельно стоит сказать о симптоматике гнойных форм патологии, которые возникают обычно в процессе осложнения вторичного пиелонефрита. Клиническими проявлениями серозного и гнойного пиелонефрита являются боль в пояснице, чрезмерное напряжение мышц живота, лихорадка, озноб, бред и спутанность сознания.
Диагностика острого пиелонефрита
- Общий анализ мочи: проводится для выявления отклонений ее состава от нормы. Однако с помощью этого анализа подтвердить диагноз невозможно, поскольку отклонения в моче могут свидетельствовать о множестве заболеваний. Для получения точных результатов о составе мочи, больной должен сделать правильный ее сбор: сначала выполнить туалет половых органов, после чего в сухую посуду собрать мочу (хранить ее можно не больше 2 часов). Об остром пиелонефрите могут свидетельствовать следующие показатели: повышенный уровень лейкоцитов; наличие в моче глюкозы, белка и бактерий (выше 100000 на один мл); щелочная моча.
- Анализ мочи по Нечипоренко. О наличии у пациента пиелонефрита свидетельствует повышение уровня эритроцитов и лейкоцитов, а также появление в ней цилиндров, которые в норме отсутствуют.
- Бактериологическое исследование мочи. Обычно этот анализ назначается, если лечение антибиотиками не дало нужного эффекта. Для этой цели врач проводит посев мочи, чтобы выявить возбудителя воспаления. Обнаружив бактерию, которая спровоцировала заболевание, врач может максимально точно подобрать антибиотик для ее устранения.
- Экскреторная урография. Один из наиболее достоверных способов обнаружения пиелонефрита у пациента. Этот диагностический метод позволяет визуализировать мочевыводящие пути, обнаружить их закупорку опухолью или камнем, а также определить ее уровень.
- УЗИ почек. С помощью УЗИ удается обнаружить размеры почек, в особенности уменьшение пораженной воспалением почки, выявить камни или опухоли в мочевыводящих путях, узнать была ли деформирована чашечно-лоханочная система.
- КТ и МРТ почек. Обе эти процедуры важны в диагностике пиелонефрита, так как позволяют получить достоверные сведения о гнойной форме его течения. Также КТ проводится для того, чтобы обнаружить затронуло ли воспаление соседние органы.
- Обзорная урография - необходима для оценки размеров почек и изменения их контура при таких осложнениях, как карбункул или абсцесс.
- Селективная почечная ангиография - вспомогательная методика, которая используется исключительно для уточнения диагноза.
Лечение острого пиелонефрита
Целью лечения острого пиелонефрита является устранение причины, которая вызвала воспаление в почке, снятие симптомов заболевания, дезинтоксикация. Врачи подбирают схему лечения таким образом, чтобы оставалась возможность сохранения почки, а также проводилась профилактика рецидивов болезни. Лечение пациента осуществляется в условиях стационара под наблюдением нефролога и уролога.
Первой проблемой, которую должен решить врач, является нормализация оттока мочи от почки, пораженной воспалением. Если обтурацию не устранить в течение суток, то это приведет к серьезному нарушению работы почек и может спровоцировать хронический пиелонефрит.
Важное значение в лечении патологии имеет антибактериальная терапия, которую нужно начать как можно скорее. Поскольку при пиелонефрите воспалительный процесс затрагивает межуточную ткань почки, основной задачей лечения патологии является создание оптимальной концентрации антибиотиков в ткани. Тактика медикаментозной терапии предусматривает назначение препаратов для уничтожения возбудителей воспаления и медикаментов для накопления в тканях.
Для лечения заболевания врач может назначить следующие антибиотики:
- пенициллины (Аугментин, Амоксициллин);
- аминогликозиды (Тобрамицин, Гентамицин);
- цефалоспорины (Цефтриаксон, Цефуроксим);
- тетрациклины (Доксициклин);
- хинолоны (Нитроксолин).
- сульфаниламиды (Уросульфан);
- левомицетины (Хлорамфеникол).
- нитрофураны (Фурагин).
Антибактериальная терапия должна длиться не меньше 2 недель. Решение о ее прекращении врач принимает на основании результатов повторных анализов, нормализации температура тела и улучшения состояния здоровья пациента. Если антибиотики больной принимает продолжительное время, показан прием витаминов, антигистаминных и противогрибковых препаратов.
Медикаментозное лечение заболевания предполагает также назначение следующих групп препаратов:
- иммуномодуляторы (Т-активин, Тималин) - повышают реактивность организма, предотвращают развитие хронического пиелонефрита;
- поливитамины (настойка женьшеня, Дуовит) - применяются для повышения иммунитета;
- нестероидные противовоспалительные медикаменты (Вольтарен) - устраняет воспаление в организме.
Медикаментозное лечение пиелонефрита в наиболее сложных случаях может оказаться безрезультатным. Это вынуждает врача прибегнуть к катетеризация мочеточников для восстановления нормальной уродинамики. Если и этот метод не оказался эффективным, назначается операция. Показаниями для оперативного вмешательства являются осложнения пиелонефрита: солитарный абсцесс, карбункул почки, апостематозный нефрит.
Прогноз и профилактика острого пиелонефрита
Во время лечения пациент должен придерживаться диеты. Прежде всего ему следует существенно снизить объем поваренной соли, специй, приправ, кофе, алкоголя. Рекомендовано пить много жидкости за день - около двух литров. Пациентам старше 16 лет желательно пить не меньше двух литров за сутки. Желательно пить компоты, натуральные соки, кисели, чаи, минеральную воду, клюквенный морс, отвар шиповника.
Стоит отказаться от острой, жареной, сдобной, жирной пищи. В особенности не стоит есть свежие хлебобулочные изделия, заменив их продуктами трехдневной давности. Рацион больного должен быть молочно-растительным, включать продукты с высоким содержанием витаминов. Поскольку в период обострения воспаления иммунная система человека ослаблена, рекомендовано отказаться на время от продуктов-аллергенов.
В профилактике заболевания большое значение играет не только диетическое питание, но также своевременное лечение инфекций мочевых путей, санация (хирургическая или медикаментозная) очагов инфекции, возбудителем которой стал стрептококк. Поскольку рецидивы пиелонефрита случаются очень часто, больной после завершения лечения должен периодически проходить курсы противомикробной терапии.
Профилактическое лечение патологии может осуществляться и амбулаторно, и в стационаре. Для эффективного лечения курсы терапии должны быть длительными. Поэтому врачу нужно учитывать чувствительность пациента к тому или иному медикаменту, а также риск появления аллергической реакции.





